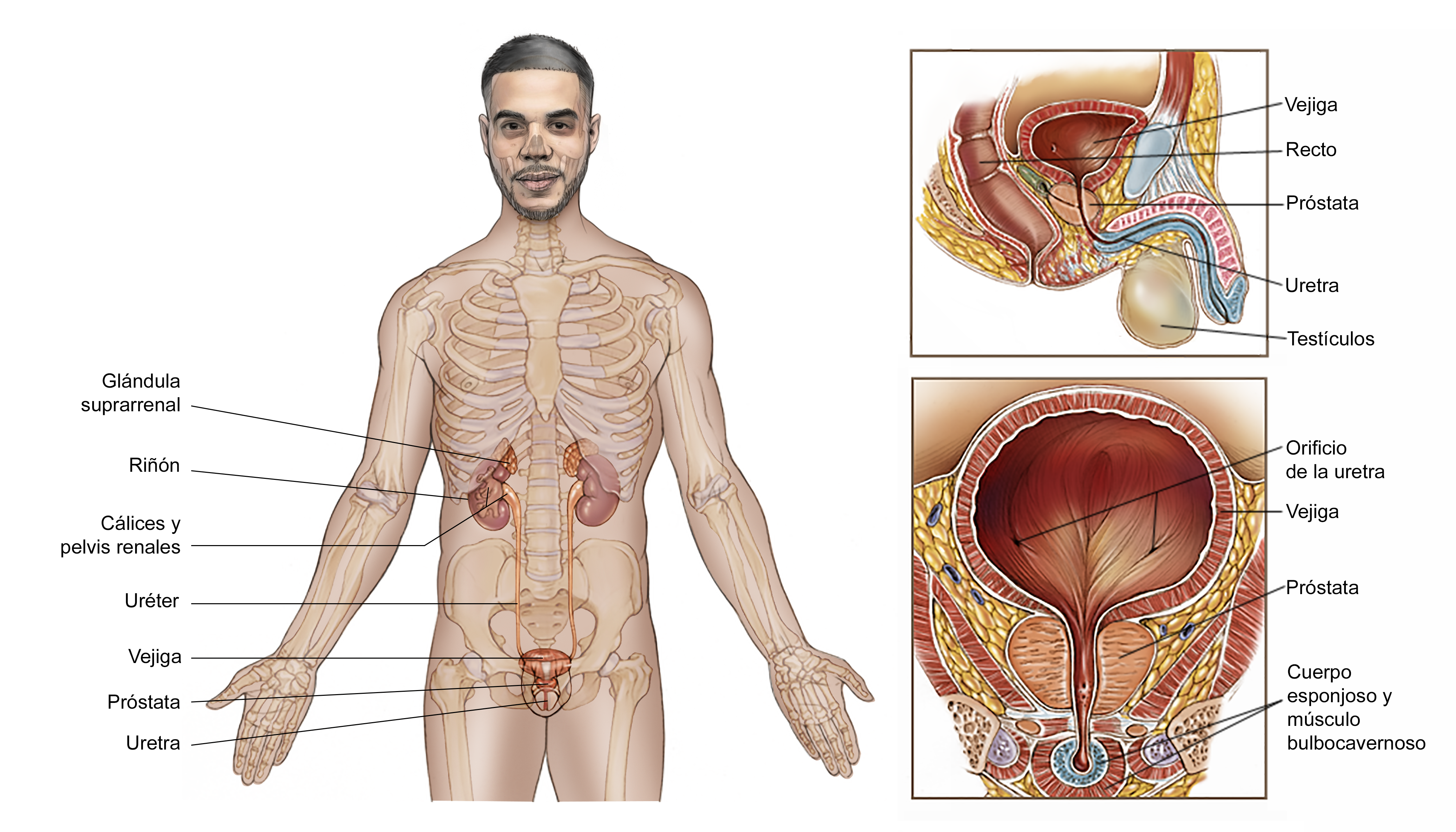
EN ESTA PÁGINA: obtendrá información sobre los diferentes tratamientos que usan los médicos para personas con cáncer de próstata. Use el menú para ver otras páginas.
Esta sección explica los tipos de tratamiento, también conocidos como terapias, que son el estándar de atención para el cáncer de próstata. “Estándar de atención” significa los mejores tratamientos conocidos. Al tomar decisiones relacionadas con el plan de tratamiento, se le recomienda que hable con su médico acerca de si existe la opción de participar en ensayos clínicos. Un ensayo clínico es un estudio de investigación que prueba un nuevo enfoque al tratamiento. A través de los ensayos clínicos, los médicos averiguan si un nuevo tratamiento es seguro, eficaz y posiblemente mejor que el tratamiento estándar. Los ensayos clínicos pueden evaluar un nuevo fármaco, una nueva combinación de tratamientos estándares o nuevas dosis de fármacos estándares u otros tratamientos. Los ensayos clínicos son una opción para todos los estadios del cáncer. Su médico puede ayudarlo a considerar todas sus opciones de tratamiento. Obtenga más información sobre los ensayos clínicos en las secciones Acerca de los ensayos clínicos y Últimas investigaciones de esta guía.
Cómo se trata el cáncer de próstata
En la atención del cáncer, a menudo trabajan juntos distintos tipos de médicos —entre los que se incluyen, oncólogos médicos, cirujanos y radioncólogos — para crear un plan de tratamiento general que pueda combinar diferentes tipos de tratamientos para tratar el cáncer. Esto se denomina equipo multidisciplinario. Los equipos de atención del cáncer incluyen una variedad de otros profesionales de la atención médica, por ejemplo, expertos en cuidados paliativos, auxiliares médicos, personal de enfermería profesional, personal de enfermería de oncología, trabajadores sociales, farmacéuticos, asesores, dietistas, fisioterapeutas y otros.
Las recomendaciones y opciones de tratamientos dependen de varios factores; entre ellos, el tipo y estadio del cáncer, los efectos secundarios posibles, así como las preferencias del paciente y su estado de salud general.
El tratamiento contra el cáncer puede afectar de diferentes maneras a adultos de 65 años o más. Podrá encontrar más información sobre los efectos específicos de la cirugía, la quimioterapia y la radioterapia en estos pacientes en otra sección de este sitio web.
Tómese el tiempo para obtener información sobre sus opciones de tratamiento y asegúrese de hacer preguntas si tiene dudas sobre algo. Hable con su médico sobre las metas de cada tratamiento, la probabilidad de que el tratamiento dé resultado, qué puede esperar mientras recibe tratamiento y los posibles efectos secundarios urinarios, intestinales, sexuales y hormonales relacionados con el tratamiento. Comente con su médico cómo pueden afectar las opciones de tratamiento a la recurrencia, la supervivencia y la calidad de vida. También es importante que comente la experiencia de su médico con el tratamiento del cáncer de próstata. Estos tipos de conversaciones se denominan “toma de decisiones compartida”. La toma de decisiones compartida es cuando usted y sus médicos trabajan juntos para elegir tratamientos que se ajusten a los objetivos de su atención. La toma de decisiones compartida es especialmente importante en los casos de cáncer de próstata, ya que existen diferentes opciones de tratamiento. Obtenga más información sobre la toma de decisiones sobre el tratamiento.
Debido a que la mayoría de los casos de cáncer de próstata se detectan en las etapas iniciales cuando el cáncer está creciendo en forma lenta, usted generalmente no tiene que apurarse para tomar decisiones sobre el tratamiento. Durante este tiempo, es importante que hable con su médico sobre los riesgos y los beneficios de todas sus opciones de tratamiento, y sobre el momento en que debe comenzar el tratamiento. Este análisis también debe abordar el estado actual del cáncer:
-
Tanto si tiene síntomas como si los niveles de antígeno prostático específico (PSA) están aumentando rápidamente.
-
Si el cáncer se diseminó a los huesos.
-
Su historia clínica.
-
Su calidad de vida.
-
Su función urinaria y sexual actual.
-
Alguna otra afección médica que tenga.
A pesar de que el (los) tratamiento(s) recomendado(s) para usted dependerá(n) de estos factores, hay algunos pasos generales para el tratamiento del cáncer de próstata según el estadio. Estos se describen en “Tratamientos por estadio del cáncer de próstata”, más adelante en esta página.
A continuación, se describen los tipos de tratamiento frecuentes que se usan para el cáncer de próstata. Su plan de atención también puede incluir tratamiento para síntomas y efectos secundarios, una parte importante de la atención del cáncer.
Vigilancia activa y espera vigilante
Si el cáncer de próstata está en una etapa inicial, crece lentamente y el tratamiento del cáncer provocaría más problemas que la enfermedad en sí misma, el médico puede recomendar la vigilancia activa o espera vigilante.
Vigilancia activa. Los tratamientos para el cáncer de próstata pueden afectar gravemente a la calidad de vida de una persona. Estos tratamientos para el cáncer de próstata pueden causar efectos secundarios, como disfunción eréctil, que es la incapacidad de lograr y mantener una erección del pene, e incontinencia, que es cuando no se puede controlar el flujo de orina o la función intestinal. Además, muchos cánceres de próstata crecen lentamente y no causan síntomas ni problemas. Por este motivo, muchas personas pueden considerar retrasar el tratamiento para el cáncer en lugar de comenzar el tratamiento de inmediato. Este es un enfoque que se denomina vigilancia activa. Durante la vigilancia activa, el cáncer se controla minuciosamente en busca de signos de empeoramiento. Si se determina que el cáncer está empeorando, se iniciará el tratamiento.
La vigilancia activa suele ser preferible para quienes tienen un cáncer de próstata de muy bajo riesgo y bajo riesgo que puede tratarse con cirugía o radioterapia si muestra signos de empeoramiento. La American Society of Clinical Oncology (Sociedad Estadounidense de Oncología Clínica) respalda las recomendaciones de CancerCare Ontario sobre vigilancia activa, que recomiendan la vigilancia activa para la mayoría de los pacientes con cáncer que no se ha extendido más allá de la próstata, con una puntuación de Gleason de 6 o inferior. En ocasiones, la vigilancia activa puede ser una opción para el cáncer de próstata con una puntuación de Gleason de 7. También se recurre cada vez más a las pruebas genómicas para ayudar a averiguar si la vigilancia activa es la mejor opción para una persona con cáncer de próstata (consulte más en Últimas investigaciones).
La American Society of Clinical Oncology recomienda el siguiente esquema de pruebas para la vigilancia activa:
-
Una prueba de PSA cada 3 a 6 meses.
-
Un examen tacto rectal al menos una vez al año
-
Otra biopsia de próstata en el plazo de 6 a 12 meses, luego una biopsia al menos cada 2 a 5 años.
El tratamiento debe iniciarse si los resultados de las pruebas realizadas durante la vigilancia activa muestran signos de que el cáncer se está volviendo más agresivo o se está extendiendo, si el cáncer causa dolor o si el cáncer obstruye las vías urinarias.
Espera vigilante. La espera vigilante es un enfoque que puede ser una opción para los adultos mayores y las personas con otras enfermedades graves o potencialmente mortales que se espera que vivan menos de 5 años. En el caso de la espera vigilante, las pruebas de PSA, el tacto rectal y las biopsias de rutina habitualmente no se realizan. Si el cáncer de próstata provoca síntomas, como dolor o bloqueo de las vías urinarias, entonces es posible que se le recomiende algún tratamiento para aliviar esos síntomas. Esto puede incluir terapia hormonal (consulte a continuación). Los pacientes que comienzan con vigilancia activa y luego tienen una esperanza de vida más corta pueden cambiar a una espera vigilante en algún momento para evitar realizarse pruebas y biopsias reiteradas veces.
Los médicos deben obtener la mayor cantidad de información posible sobre las otras enfermedades del paciente y la esperanza de vida para determinar si la vigilancia activa o la espera vigilante es apropiada para cada persona. Además, muchos médicos recomiendan repetir la biopsia poco después del diagnóstico para confirmar que el cáncer está en una etapa inicial y que crece lentamente antes de considerar la vigilancia activa para alguien que, por lo demás, está sano. Cada vez se dispone de nueva información, y es importante tratar estos temas con el médico para tomar las mejores decisiones sobre el tratamiento. Obtenga más información sobre la aprobación de recomendaciones de la American Society of Clinical Oncology para la vigilancia activa en un sitio web en inglés de la American Society of Clinical Oncology diferente.
Return to top
Tratamientos locales
Los tratamientos locales eliminan el cáncer de un área específica y limitada del cuerpo. Dichos tratamientos incluyen cirugía y radioterapia. Para el cáncer de próstata en etapa inicial, los tratamientos locales pueden eliminar el cáncer por completo. Si el cáncer se ha diseminado fuera de la glándula prostática, otros tipos de tratamientos (como los medicamentos) pueden ser necesarios para destruir las células cancerosas ubicadas en otras partes del cuerpo.
Cirugía
La cirugía implica la extirpación de la próstata y de algunos ganglios linfáticos circundantes durante una operación. Un oncólogo cirujano es un médico que se especializa en el tratamiento del cáncer mediante cirugía. Para el cáncer de próstata, un urólogo u oncólogo urólogo es el oncólogo cirujano involucrado en el tratamiento. El tipo de cirugía depende del estadio de la enfermedad, del estado de salud general del paciente y de otros factores.
-
Prostatectomía radical (a cielo abierto). Una prostatectomía radical es la extirpación quirúrgica de toda la próstata y las vesículas seminales. También se pueden extirpar los ganglios linfáticos en el área pélvica. Esta operación tiene el riesgo de afectar la función sexual. Cuando sea posible, la cirugía con preservación de los nervios aumenta la probabilidad de que el paciente pueda mantener la función sexual después de la cirugía, ya que evita el daño quirúrgico a los nervios que permiten las erecciones y los orgasmos. Se puede producir el orgasmo aun cuando se hayan cortado algunos nervios, ya que estos procesos son independientes. La incontinencia urinaria también es un posible efecto secundario de la prostatectomía radical. Para ayudar a reanudar la función sexual normal, pueden recomendarse fármacos, implantes de pene o inyecciones. En ocasiones, otra cirugía puede resolver la incontinencia urinaria.
-
Prostatectomía robótica o laparoscópica. Este tipo de cirugía es menos invasiva que una prostatectomía radical y puede acortar el tiempo de recuperación. Se insertan una cámara e instrumentos a través de incisiones pequeñas en “ojo de cerradura” en el abdomen del paciente. Luego, el cirujano dirige los instrumentos robóticos para extirpar la glándula prostática. En general, la prostatectomía robótica provoca menos sangrado y menos dolor, pero los efectos secundarios sexuales y urinarios son similares a los de una prostatectomía radical (a cielo abierto). Hable con su médico para averiguar si su centro de tratamiento ofrece este procedimiento y cómo se compara con los resultados de la prostatectomía radical (a cielo abierto).
-
Orquiectomía bilateral. La orquiectomía bilateral es la extirpación quirúrgica de ambos testículos. Se describe en detalle en “Terapia hormonal” a continuación.
-
Resección transuretral de la próstata (RTUP). La resección transuretral de la próstata (RTUP) se usa con más frecuencia para aliviar los síntomas de una obstrucción urinaria, no para tratar el cáncer de próstata. En este procedimiento, mientras el paciente está bajo anestesia general, que es un medicamento para bloquear la conciencia del dolor, el cirujano inserta un tubo estrecho con un dispositivo de corte denominado “cistoscopio en la uretra” y, luego, en la próstata para extirpar tejido prostático.
Antes de la cirugía, hable con el equipo de atención médica sobre los efectos secundarios posibles de la cirugía específica a la que se someterá. Normalmente, los pacientes más jóvenes o más sanos pueden beneficiarse más de una prostatectomía. Los pacientes más jóvenes también tienen menos probabilidades de desarrollar disfunción eréctil permanente e incontinencia urinaria después de una prostatectomía que los pacientes de mayor edad. Obtenga más información sobre cómo afrontar los efectos secundarios sexuales del cáncer de próstata en la sección Cómo sobrellevar el tratamiento.
Obtenga más información sobre los aspectos básicos de la cirugía para el cáncer.
Volver arriba
Radioterapia
La radioterapia es el uso de rayos de alta potencia para destruir células cancerosas. El médico que se especializa en administrar radioterapia para tratar el cáncer se denomina “radioncólogo”. Un régimen o programa de radioterapia, normalmente consiste en una cantidad específica de tratamientos que se administran durante un período determinado.
Radioterapia con haz externo. La radioterapia con haz externo es el tipo más frecuente de tratamiento con radiación. El radioncólogo usa una máquina ubicada fuera del cuerpo para enfocar un haz de rayos X en el área que presenta el cáncer.
Un método de radioterapia de haz externo utilizado para tratar el cáncer de próstata se denomina “radioterapia hipofraccionada”. Conlleva que una persona reciba una dosis diaria más alta de radioterapia administrada durante un período más breve, en lugar de dosis más bajas administradas durante un período más prolongado. La radioterapia hipofraccionada extrema conlleva administrar todo el tratamiento en 5 o menos tratamientos. Las pautas de radioterapia hipofraccionada moderada suelen incluir de 20 a 28 tratamientos. Esto también se denomina “radioterapia corporal estereotáctica” o “radioterapia ablativa estereotáctica”.
Según las recomendaciones de la American Society of Clinical Oncology (Sociedad Estadounidense de Oncología Clínica), la American Society for Radiation Oncology (Sociedad Estadounidense de Oncología Radioterápica) y la American Urological Association (Asociación Americana de Urología), la radioterapia hipofraccionada puede ser una opción para las siguientes personas con cáncer de próstata en estadio inicial que no se ha extendido a otras partes del cuerpo:
-
Personas con cáncer de próstata de riesgo bajo que necesitan o prefieren tratamiento en lugar de vigilancia activa.
-
Personas con cáncer de próstata de riesgo intermedio o alto que reciben radioterapia con haz externo para la próstata, y posiblemente a los ganglios linfáticos pélvicos.
Las personas que reciben radioterapia hipofraccionada pueden tener un riesgo ligeramente mayor de sufrir algunos efectos secundarios a corto plazo después del tratamiento en comparación con las que reciben radioterapia de haz externo regular. Esto puede incluir efectos secundarios gastrointestinales. Según la investigación actual, las personas que reciben radioterapia hipofraccionada no presentan un mayor riesgo de efectos secundarios a largo plazo. Hable con su equipo de atención médica si tiene preguntas sobre su riesgo de sufrir efectos secundarios.
Obtenga más información sobre estas Recomendaciones para la radioterapia hipofraccionada para el cáncer de próstata en un sitio web en inglés de la American Society of Clinical Oncology diferente.
Braquiterapia. La braquiterapia, o radioterapia interna, es la inserción de fuentes radiactivas directamente en la próstata. Estas fuentes, denominadas “semillas”, emiten radiación solo alrededor del área en la que se insertan y se pueden dejar durante un corto período (tasa de dosis altas) o durante un período más largo (tasa de dosis bajas). Las semillas con tasas de dosis bajas se dejan en la próstata en forma permanente y actúan por un plazo de hasta 1 año después de ser insertadas. Sin embargo, el tiempo de actuación depende de la fuerte de radiación. La braquiterapia con tasas de dosis altas normalmente se deja en el cuerpo durante menos de 30 minutos, pero puede ser necesario administrarla más de una vez.
La braquiterapia se puede usar con otros tratamientos, como la radioterapia de haz externo o la terapia hormonal. La American Society of Clinical Oncology recomienda las siguientes opciones de braquiterapia:
-
Las personas con cáncer de próstata de bajo riesgo que necesitan o eligen un tratamiento activo pueden considerar la braquiterapia con tasas de dosis bajas. Otras opciones incluyen radioterapia con haz externo o una prostatectomía radical.
-
A las personas con cáncer de próstata de riesgo intermedio que elijan la radioterapia de haz externo (con o sin terapia hormonal) se les debe ofrecer un refuerzo de braquiterapia con tasas de dosis bajas o con tasas de dosis altas, además de radioterapia de haz externo. Para un refuerzo de braquiterapia, se administra una dosis menor de radiación durante un lapso de tiempo más corto. Algunos pacientes con cáncer de próstata de riesgo intermedio pueden ser aptos para recibir solo braquiterapia sin radioterapia con haz externo o terapia hormonal.
-
A los pacientes con cáncer de próstata de riesgo alto que estén recibiendo radioterapia de haz externo y terapia hormonal se les debe ofrecer un refuerzo de braquiterapia con tasas de dosis bajas o con tasas de dosis altas.
Lea las recomendaciones de la American Society of Clinical Oncology en cuanto a la braquiterapia para el cáncer de próstata, que se encuentran en un sitio web en inglés de la American Society of Clinical Oncology diferente.
Radioterapia de intensidad modulada (IMRT, por sus siglas en inglés). La radioterapia de intensidad modulada (IMRT) es un tipo de radioterapia de haz externo que usa tomografías computarizadas (exploraciones por TC) para formar una imagen 3D de la próstata antes del tratamiento. Una computadora usa esta información sobre el tamaño, la forma y la ubicación del cáncer de próstata para determinar cuánta radiación se necesita para destruirlo. Con la IMRT, dosis altas de radiación se pueden dirigir a la próstata sin aumentar el riesgo de dañar los órganos adyacentes.
Terapia de protones. La terapia de protones, también denominada terapia con haz de protones, es un tipo de radioterapia de haz externo que usa protones en lugar de rayos X. Con alta potencia, los protones pueden destruir las células cancerosas. La investigación actual no ha demostrado que la terapia de protones proporcione ningún beneficio más a las personas con cáncer de próstata que la radioterapia tradicional. También puede ser más cara.
Efectos secundarios de la radioterapia
La radioterapia puede causar efectos secundarios durante el tratamiento, incluido un aumento de la necesidad de orinar o la frecuencia de micción; problemas con la función sexual; problemas con la función intestinal, incluidos diarrea, molestias rectales o hemorragia rectal; y fatiga. La mayoría de estos efectos secundarios generalmente desaparecen después del tratamiento.
Para ayudar a respaldar el funcionamiento sexual de un paciente, se pueden recomendar fármacos, implantes de pene o inyecciones. Obtenga más información sobre cómo afrontar los efectos secundarios sexuales del cáncer de próstata en la sección Cómo sobrellevar el tratamiento. Aunque poco frecuentes, algunos efectos secundarios de la radioterapia pueden no aparecer hasta años después del tratamiento. Consulte Atención de seguimiento para obtener más información acerca de los efectos secundarios a largo plazo.
Obtenga más información sobre los aspectos básicos de la radioterapia y qué esperar cuando se somete a radioterapia.
Volver arriba
Terapias focales
Las terapias focales son tratamientos menos invasivos que destruyen los tumores prostáticos pequeños sin tratar el resto de la glándula prostática. Estos tratamientos utilizan calor, frío y otros métodos para tratar el cáncer, sobre todo para el cáncer de próstata de riesgo bajo o intermedio. Se están estudiando terapias focales en ensayos clínicos. La mayoría no han sido aprobadas como opciones de tratamiento estándar.
Criocirugía. La criocirugía, también llamada crioterapia o crioablación, comprende el congelamiento de las células cancerosas con una sonda de metal que se inserta a través de una pequeña incisión en el área entre el recto y el escroto, la bolsa de piel que contiene a los testículos. No es una terapia establecida ni un estándar de atención para tratar el cáncer de próstata recién diagnosticado. La criocirugía no se ha comparado con la prostatectomía radical ni la radioterapia, de modo que los médicos no saben si esta sería una opción de tratamiento comparable. Sus efectos en la función urinaria y sexual tampoco se conocen muy bien.
Ultrasonido focalizado de alta intensidad (HIFU). El ultrasonido focalizado de alta intensidad (HIFU, por sus siglas en inglés) es un tipo de terapia focal basada en el calor. Durante el tratamiento con HIFU, se inserta a una sonda de ultrasonidos en el recto y a continuación se dirigen ondas sonoras a las partes de la próstata con cáncer. Este tratamiento está diseñado para destruir las células cancerosas y, a la vez, limita el daño del resto de la glándula prostática. La FDA aprobó el HIFU para el tratamiento del tejido prostático en 2015. El HIFU puede ser una opción atractiva para algunas personas, pero aún se desconoce quién se podría beneficiar más de este tratamiento. El HIFU solo debe ser realizado por un especialista que cuente con mucha experiencia. Deberá analizar cuidadosamente con su médico si el HIFU es el mejor tratamiento para usted.
Volver arriba
Tratamientos sistémicos
El plan de tratamiento puede incluir medicamentos para destruir las células cancerosas. El medicamento se puede administrar a través del torrente sanguíneo para llegar a las células cancerosas en todo el cuerpo. Cuando un medicamento se administra de esta manera, se lo denomina terapia sistémica.
Un oncólogo clínico es quien en general indica este tratamiento, es decir, un médico que se especializa en el tratamiento para el cáncer con medicamentos.
Los medicamentos suelen administrarse a través de una vía intravenosa (i.v.) colocada en una vena o como un comprimido o cápsula que se traga (por vía oral). Si se le administran medicamentos por vía oral, asegúrese de preguntar a su equipo de atención de la salud acerca de cómo conservarlos y manejarlos de forma segura.
Los tipos de medicamentos utilizados para el cáncer de próstata incluyen:
-
Terapia de privación androgénica (terapia hormonal)
-
Terapia dirigida
-
Quimioterapia
-
Inmunoterapia
-
Radioterapia por infusión
-
Fármacos modificadores de huesos
Cada uno de estos tipos de terapias se analiza a continuación con más detalle. Una persona puede recibir un tipo de terapia sistémica a la vez o una combinación de medicamentos en forma simultánea. También se pueden administrar como parte de un plan de tratamiento que puede incluir cirugía o radioterapia.
Los medicamentos utilizados para tratar el cáncer se evalúan constantemente. Con frecuencia, hablar con su médico es la mejor forma de obtener información sobre los medicamentos que le recetaron, su finalidad y sus potenciales efectos secundarios o interacciones con otros medicamentos.
También es importante informar a su médico si está tomando algún otro medicamento con receta o de venta libre, o suplementos. Las hierbas, los suplementos y otros fármacos pueden interactuar con los medicamentos para el cáncer, lo que provoca efectos secundarios no deseados o una menor eficacia. Obtenga más información sobre sus medicamentos con receta en las bases de datos de fármacos en inglés en las que se pueden realizar búsquedas.
Terapia de privación de andrógenos (terapia hormonal)
Debido a que el crecimiento del cáncer de próstata está dirigido por hormonas sexuales masculinas denominadas andrógenos, la reducción de los niveles de estas hormonas puede ayudar a retrasar el crecimiento del cáncer. El andrógeno más común es la testosterona. La terapia de privación de andrógenos (TPA), también conocida como terapia de deprivación androgénica, terapia supresora androgénica, es un tipo de terapia hormonal que se utiliza para reducir los niveles de testosterona en el organismo ya sea mediante la remoción quirúrgica de los testículos, conocida como “castración quirúrgica”, o la toma de fármacos que desactivan la función de los testículos, lo que se denomina “castración médica”. La terapia hormonal que se utiliza es menos importante que el objetivo principal de reducir los niveles de testosterona.
Otra forma de evitar que la testosterona impulse el crecimiento del cáncer de próstata es tratarlo con un tipo de medicamento llamado inhibidor del eje androgénico. Estos medicamentos pueden impedir que el organismo produzca testosterona o impedir que la testosterona funcione. Los inhibidores del eje androgénico incluyen inhibidores del receptor de andrógenos e inhibidores de la síntesis de andrógenos, que se describen más detalladamente a continuación.
La TPA se utiliza para tratar el cáncer de próstata en muchas situaciones diferentes, incluido el cáncer de próstata localizado, localmente avanzado y metastásico, así como el aumento de la concentración de PSA después de la cirugía o la radioterapia para el cáncer de próstata localizado. Algunas de las situaciones en las que puede utilizarse esta terapia son:
-
Las personas con cáncer de próstata localizado de riesgo intermedio y de riesgo alto en función de la National Comprehensive Cancer Network (NCCN, Red Nacional Integral de Cáncer) que se sometan a una terapia definitiva con radioterapia son candidatos para recibir la TPA. La terapia definitiva es un tratamiento que se administra con la intención de curar el cáncer. Las personas con cáncer de próstata de riesgo intermedio deben recibir TPA durante por lo menos 4 a 6 meses. Las personas con cáncer de próstata de alto riesgo deben recibirla durante 2 o 3 años.
-
La TPA también se puede aplicar a aquellos que se hayan sometido a una cirugía y se les haya detectado células cancerosas microscópicas en los ganglios linfáticos extirpados. Se realiza para eliminar cualquier célula cancerosa restante y para reducir la probabilidad de que el cáncer regrese. Eso se conoce como terapia adyuvante. Si bien el uso de la TPA adyuvante es controvertido, aparentemente algunos pacientes específicos se benefician de este enfoque.
Obtenga más información sobre los aspectos básicos de la terapia hormonal.
Tipos de terapia hormonal para el cáncer de próstata
Orquiectomía bilateral. La orquiectomía bilateral es la extirpación quirúrgica de ambos testículos. Fue el primer tratamiento utilizado para el cáncer de próstata metastásico hace más de 70 años. Aunque se trata de un procedimiento quirúrgico, se considera una terapia hormonal sistémica porque elimina la principal fuente de producción de testosterona: los testículos. Los efectos de esta cirugía son permanentes y no pueden revertirse. La orquiectomía bilateral ya no se utiliza con frecuencia.
Agonistas de LHRH. La sigla LHRH corresponde al término en inglés para la hormona liberadora de la hormona luteinizante. Los medicamentos conocidos como agonistas de la LHRH impiden que los testículos reciban mensajes enviados por el cuerpo para producir testosterona. Al bloquear estas señales, los agonistas de LHRH reducen el nivel de testosterona, al igual que lo haría la extirpación de los testículos. A diferencia de la orquiectomía, los efectos de los agonistas de LHRH suelen ser reversibles, por lo que la producción de testosterona suele comenzar de nuevo una vez finalizado el tratamiento. Sin embargo, la recuperación de testosterona puede tardar de 6 a 24 meses y, para un pequeño número de pacientes, la producción de testosterona no vuelve.
Los agonistas de LHRH se inyectan o colocan como implantes pequeños debajo de la piel. En función del fármaco usado, se pueden administrar una vez al mes o una vez al año. Cuando los agonistas de LHRH se administran por primera vez, los niveles de testosterona aumentan en forma breve antes de disminuir y alcanzar niveles muy bajos. Este efecto se conoce como “exacerbación”. Las exacerbaciones ocurren debido a que los testículos liberan temporalmente más testosterona en respuesta a la manera en que los agonistas de LHRH funcionan en el cuerpo. Esta exacerbación puede aumentar la actividad de las células cancerosas de la próstata y provocar síntomas y efectos secundarios, como dolor en los huesos si el cáncer se ha extendido al hueso.
Antagonista de la GnRH. GnRH (gonadotropin-releasing hormone) significa hormona liberadora de gonadotropina. Esta clase de fármacos evita que los testículos produzcan agonistas de LHRH similares a la testosterona, pero reduce los niveles de testosterona más rápidamente y no provoca una exacerbación asociada a los agonistas de LHRH. La Food and Drug Administration (FDA, Administración de Alimentos y Medicamentos) de los EE. UU. ha aprobado el degarelix (Firmagon), que se administra mediante inyección mensual, para tratar el cáncer de próstata avanzado. Un efecto secundario de este fármaco es que puede provocar una reacción alérgica grave. La FDA también ha aprobado un antagonista oral de la GnRH, relugolix (Orgovyx), para el tratamiento del cáncer de próstata avanzado. Relugolix presenta un menor riesgo de causar problemas cardíacos graves en pacientes con cardiopatía preexistente. Además, cuando se interrumpe el tratamiento con relugolix, la producción de testosterona se restablece en semanas, en lugar de meses, lo que puede ser útil para aquellos que se someten a TPA intermitente (consulte a continuación).
Inhibidores del receptor de andrógenos (RA) Mientras que los agonistas de LHRH y los antagonistas de la GnRH reducen los niveles de testosterona en la sangre, los inhibidores del receptor de andrógenos (RA) evitan que la testosterona se una a los “receptores androgénicos”, que son estructuras químicas en las células cancerosas que permiten que la testosterona y otras hormonas masculinas ingresen en las células. En efecto, los inhibidores del RA impiden que la testosterona funcione. Los inhibidores del RA más recientes incluyen apalutamida (Erleada), darolutamida (Nubeqa) y enzalutamida (Xtandi). Los inhibidores del RA más antiguos incluyen bicalutamida (Casodex), flutamida (disponible como fármaco genérico) y nilutamida (Nilandron), y se toman en forma de pastilla.
A veces estos medicamentos también se denominan “antiandrogénicos”. Los inhibidores del RA pueden administrarse a personas con cáncer de próstata “sensible a la castración”, lo que significa que el cáncer de próstata sigue respondiendo a tratamientos que reducen los niveles de testosterona. Los inhibidores del RA no se usan solos para tratar el cáncer de próstata.
-
Apalutamida. La apalutamida está aprobada por la FDA para el tratamiento del cáncer de próstata no metastásico resistente a la castración y para el cáncer de próstata metastásico sensible a la castración en combinación con TPA.
-
Darolutamida. La darolutamida está aprobada para el tratamiento del cáncer de próstata no metastásico resistente a la castración. También se puede utilizar en combinación con quimioterapia con docetaxel para tratar el cáncer de próstata metastásico sensible a la castración.
-
Enzalutamida. La enzalutamida es un inhibidor del RA no esteroideo que está aprobado para tratar el cáncer de próstata metastásico y no metastásico resistente a la castración, así como el cáncer de próstata metastásico sensible a la castración.
Inhibidores de la síntesis de andrógenos. Si bien los testículos producen la mayor parte de testosterona del cuerpo, otras células del cuerpo también pueden producir pequeñas cantidades de la hormona que pueden propiciar el crecimiento del cáncer. Estas incluyen las glándulas suprarrenales y algunas células del cáncer de próstata. Los inhibidores de la síntesis de andrógenos actúan sobre una enzima llamada CYP17 e impiden que las células produzcan testosterona.
-
Acetato de abiraterona (Zytiga). El acetato de abiraterona se toma en forma de pastilla. Los pacientes pueden tomar abiraterona con prednisona (múltiples nombres comerciales) o prednisolona (múltiples nombres comerciales). La prednisona o prednisolona ayuda a prevenir algunos de los efectos secundarios de la abiraterona.
-
Ketoconazol (Nizoral). El ketoconazol es un inhibidor de la síntesis de andrógenos que ya no se usa ampliamente debido a las múltiples interacciones farmacológicas. Sin embargo, el ketoconazol puede ser una opción para algunos pacientes.
Bloqueo androgénico combinado. A veces, los inhibidores del receptor de andrógenos se combinan con orquiectomía bilateral o tratamiento con agonistas de LHRH para maximizar el bloqueo de las hormonas masculinas o para prevenir la exacerbación asociada al tratamiento con agonistas de LHRH (consulte más arriba).
TPA intermitente. Tradicionalmente, la TPA se administraba durante toda la vida del paciente. Durante las últimas 2 décadas, los investigadores han estudiado el uso de la TPA intermitente, que es cuando la terapia se administra durante períodos específicos (como mayor frecuencia durante 6 meses) y, luego, se interrumpe temporalmente para permitir que los niveles de testosterona se recuperen. En estos pacientes, la TPA se reanuda cuando el PSA comienza a aumentar nuevamente. Cuándo reiniciar el tratamiento (es decir, en qué niveles de PSA) sigue siendo objeto de debate. El uso de la TPA de esta manera puede reducir los efectos secundarios relacionados con la falta de testosterona y mejorar la calidad de vida de una persona. La American Society of Clinical Oncology recomienda (en inglés) este enfoque solo para las personas con recurrencia de PSA de alto riesgo (consulte a continuación) y sin evidencia de enfermedad metastásica después de una prostatectomía radical o radioterapia. Sin embargo, la TPA intermitente no se ha estudiado con quimioterapia o tratamientos hormonales más recientes, como abiraterona o enzalutamida, por lo que la American Society of Clinical Oncology no puede recomendarles TPA intermitente.
Efectos secundarios de la terapia hormonal
Estos tratamientos provocarán efectos secundarios que generalmente desaparecen una vez finalizado el tratamiento, excepto en aquellas personas que se hayan sometido a una orquiectomía. Los efectos secundarios generales incluyen los siguientes:
-
Disfunción eréctil
-
Pérdida del deseo sexual
-
Sofocos con sudoración
-
Ginecomastia, que es el crecimiento de tejido mamario que a veces puede causar molestias
-
Depresión
-
Disfunción cognitiva y pérdida de la memoria
-
Problemas cardíacos y cardiopatías
-
Aumento de peso
-
Pérdida de masa muscular
-
Osteopenia u osteoporosis, que es el adelgazamiento de los huesos
Obtenga más información sobre cómo afrontar los efectos secundarios sexuales del tratamiento del cáncer de próstata en la sección Cómo sobrellevar el tratamiento.
Aunque los niveles de testosterona pueden recuperarse tras interrumpir el tratamiento, algunas personas que han recibido agonistas de LHRH durante muchos años pueden seguir teniendo efectos hormonales, aunque ya no tomen estos fármacos.
Otro efecto secundario grave de estos tratamientos es el riesgo de desarrollar síndrome metabólico. El síndrome metabólico es una serie de afecciones, como obesidad, niveles de colesterol en sangre altos y presión arterial alta, que aumentan el riesgo de que una persona tenga una enfermedad cardíaca, un accidente cerebrovascular y diabetes. Actualmente, no se conoce con certeza la frecuencia con la que esto se produce o el motivo exacto por el que se produce, pero está bastante claro que los pacientes que reciben ADT tienen mayor riesgo de desarrollar síndrome metabólico. El riesgo aumenta incluso si se recurre a la castración médica temporal. Obtenga más información sobre los síntomas de carencia hormonal y cómo manejarlos.
Debe analizar cuidadosamente con su médico los riesgos y los beneficios del tratamiento. Para las personas con cáncer de próstata metastásico, especialmente si está avanzado y provoca síntomas, la mayoría de los médicos consideran que los beneficios superan ampliamente los riesgos de los efectos secundarios. Se recomienda encarecidamente que las personas que reciban TPA tomen medidas que ayuden a controlar o evitar posibles efectos secundarios. Esto incluye realizar ejercicio con regularidad, dejar de fumar, tener una alimentación equilibrada, asegurarse de recibir suficiente vitamina D y calcio, y recibir atención de seguimiento cardiovascular integral como prevención.
Volver arriba
Terapia dirigida
La terapia dirigida es un tratamiento que apunta a las condiciones del tejido, las proteínas o los genes específicos del cáncer que contribuyen al crecimiento y la supervivencia del cáncer. Este tipo de tratamiento bloquea el crecimiento y la diseminación de las células cancerosas y limita el daño a las células sanas.
No todos los tumores tienen los mismos objetivos. Para determinar cuál es el tratamiento más eficaz, el médico puede realizar pruebas para identificar los genes, las proteínas y otros factores involucrados en el tumor. Esto ayuda a que los médicos puedan encontrar el tratamiento más eficaz que mejor se adapte a cada paciente, siempre que sea posible. Además, continúan realizándose estudios de investigación para obtener más información sobre objetivos moleculares específicos y tratamientos nuevos dirigidos a ellos. Obtenga más información sobre los aspectos básicos de los tratamientos dirigidos.
La terapia dirigida para el cáncer de próstata incluye lo siguiente:
-
Olaparib (Lynparza). El olaparib es un tipo de terapia dirigida llamada inhibidor de PARP. Está aprobado para pacientes con cáncer de próstata metastásico resistente a la castración cuya enfermedad ha seguido creciendo y propagándose durante el tratamiento con abiraterona o enzalutamida y que tienen defectos en los genes de reparación del ADN, que pueden ser heredados o se pueden encontrar en el tumor. Los defectos en los genes de reparación del ADN dificultan que las células cancerosas reparen el ADN dañado. Ciertos genes, como BRCA1, BRCA2 y muchos otros, se relacionan con defectos en los genes de reparación del ADN, y la presencia de cualquiera de ellos puede permitir el tratamiento con olaparib. La FDA también ha aprobado 2 pruebas específicas para seleccionar a pacientes para el tratamiento con olaparib.
-
Rucaparib (Rubraca). El rucaparib es otro inhibidor de PARP aprobado para tratar el cáncer de próstata resistente a la castración metastásico en pacientes cuya enfermedad no se ha detenido por el tratamiento con abiraterona o enzalutamida y quimioterapia, y que tienen una mutación BRCA1 o BRCA2 heredada o que se encuentra en el tumor.
Se deben realizar una o más pruebas para determinar si un paciente puede recibir olaparib o rucaparib:
-
Pruebas de mutación hereditaria, o de la línea germinal, después de hablarlo con un asesor genético
-
Secuenciación genómica del tejido tumoral
-
Secuenciación genómica del ADN tumoral que flota en el torrente sanguíneo
La secuenciación genómica se puede realizar en el tejido que se recolectó previamente o en el tejido de una nueva biopsia. Las pruebas de mutación de la línea germinal por sí solas identifican aproximadamente la mitad de los pacientes elegibles para este tratamiento. Se anima a las personas con cáncer de próstata metastásico que estén considerando la posibilidad de someterse a una terapia dirigida que hablen con sus médicos sobre las 3 pruebas mencionadas anteriormente.
Hable con su médico sobre los posibles efectos secundarios de un medicamento específico y cómo se pueden manejar.
Volver arriba
Quimioterapia
La quimioterapia es el uso de fármacos para destruir las células cancerosas, generalmente al evitar que las células cancerosas crezcan, se dividan y produzcan más células.
La quimioterapia puede ayudar a aquellos con cáncer de próstata avanzado o resistente a la castración y a aquellos con cáncer de próstata metastásico de diagnóstico reciente o sensible a la castración. Un régimen o programa de quimioterapia, por lo general, consiste en una cantidad específica de ciclos que se administran durante un período determinado.
Se usan diversos fármacos estándares para el cáncer de próstata. En general, la quimioterapia estándar comienza con docetaxel (Taxotere) combinado con prednisona.
Investigaciones recientes muestran que la adición de docetaxel a la TPA en personas con cáncer de próstata metastásico recién diagnosticado o sensible a la castración ayuda de forma significativa a las personas a vivir más tiempo e impide el crecimiento y la propagación de la enfermedad.
Cabazitaxel (Jevtana) está aprobado para tratar el cáncer de próstata metastásico resistente a la castración que se ha tratado previamente con docetaxel. Es un tipo de quimioterapia llamada inhibidor de microtúbulos.
Los efectos secundarios de la quimioterapia dependen de la persona, del tipo de quimioterapia recibida, de la dosis usada y de la duración del tratamiento, pero pueden incluir fatiga; llagas en la boca y la garganta; diarrea, náuseas y vómitos; estreñimiento; trastornos de la sangre; efectos en el sistema nervioso; cambios en el pensamiento y la memoria; problemas sexuales y reproductivos; pérdida del apetito; dolor y caída del cabello. Generalmente, los efectos secundarios de la quimioterapia desaparecen después de finalizado el tratamiento. Sin embargo, algunos efectos secundarios pueden continuar, reaparecer o desarrollarse más adelante. Pregunte a su médico qué efectos secundarios puede experimentar, en función de su plan de tratamiento. Su equipo de atención de la salud trabajará con usted para manejar o prevenir muchos de estos efectos secundarios.
Obtenga más información sobre los aspectos básicos de la quimioterapia.
Volver arriba
Inmunoterapia
La inmunoterapia utiliza las defensas naturales del cuerpo para combatir el cáncer al mejorar la capacidad de su sistema inmunitario para atacar las células cancerosas.
Para algunas personas con cáncer de próstata metastásico resistente a la castración que no tienen ningún síntoma de cáncer o que tienen muy pocos síntomas y que, generalmente, no han recibido quimioterapia, la terapia con vacunas con sipuleucel-T (Provenge) puede ser una opción.
El sipuleucel-T se adapta a cada paciente. Antes del tratamiento, se extrae sangre del paciente en un proceso denominado leucoforesis. Se separan células inmunitarias especiales de la sangre del paciente, se modifican en el laboratorio y luego se devuelven al paciente. En este momento, el sistema inmunitario del paciente puede reconocer y destruir las células del cáncer de próstata. Cuando se usa este tratamiento, es difícil saber si está funcionando para tratar el cáncer porque el tratamiento con sipuleucel-T no conduce a niveles más bajos de PSA, reducción del tumor ni impide que el cáncer empeore. Sin embargo, los resultados de los ensayos clínicos han demostrado que el tratamiento con sipuleucel-T puede alargar la vida unos 4 meses en personas con cáncer de próstata metastásico resistente a la castración con pocos o ningún síntoma.
Los distintos tipos de inmunoterapia pueden provocar diferentes efectos secundarios. Los efectos secundarios frecuentes incluyen reacciones en la piel, síntomas similares a la gripe, diarrea y cambios de peso. Hable con su médico sobre los posibles efectos secundarios de la inmunoterapia recomendada para usted. Obtenga más información sobre los aspectos básicos de la inmunoterapia.
Volver arriba
Radioterapia por infusión
Radio-223 (Xofigo). Este tratamiento es una sustancia radioactiva que se usa para tratar el cáncer de próstata resistente a la castración que se diseminó al hueso. El radio-223 es un radionucleótido emisor alfa que imita al calcio y se dirige a zonas del hueso donde el cáncer está causando cambios. Este tratamiento emite partículas de radiación directamente a los tumores encontrados en el hueso y limita el daño al tejido sano, incluida la médula ósea, en donde se forman las células sanguíneas normales. El radio-223 se administra mediante una inyección intravenosa (i.v.) una vez al mes durante 6 meses. Este tratamiento está administrado por un radiooncólogo o un médico especialista en medicina nuclear. Su oncólogo médico debe seguir su progreso durante este tratamiento para asegurarse de que le está ayudando y de que se controla cualquier posible efecto secundario. El tratamiento con radio-233 no reduce con seguridad el PSA, por lo que los pacientes no deberían esperar ver grandes reducciones en los niveles de PSA durante el tratamiento y, de hecho, a menudo, los niveles de PSA pueden aumentar.
Algunas personas no deben recibir este tratamiento, especialmente las que padecen cáncer de próstata que se ha extendido al hígado y/o los pulmones y/o las que tienen ganglios linfáticos agrandados (3 cm o más de diámetro). El radio-223 no debe utilizarse en combinación con abiraterona y prednisona, ya que esa combinación aumenta el riesgo de fracturas óseas. Comente con su médico si este medicamento es una opción para usted.
Lutecio Lu 177 vipivotida tetraxetán (Pluvicto). Este tratamiento, también llamado 177Lu-PSMA-617, se dirige a una proteína específica llamada antígeno de membrana específico de la próstata (PSMA, por sus siglas en inglés) que se expresa en gran medida en las células del cáncer de próstata y, por tanto, libera radiación directamente en las células cancerosas. Está aprobado para el tratamiento de personas con cáncer de próstata metastásico resistente a la castración que ya han recibido un inhibidor del RA y quimioterapia con taxanos, como docetaxel. Para recibir este tratamiento, es necesario un tipo especial de tomografía por emisión de positrones (TEP) para confirmar que las células cancerosas expresan PSMA (consulte Diagnóstico). Los efectos secundarios más frecuentes de este tratamiento incluyen fatiga, sequedad de boca, náuseas, anemia, pérdida de apetito y estreñimiento.
Volver arriba
Fármacos modificadores de huesos
La salud de los huesos es un tema importante en las vidas de las personas con cáncer de próstata. La osteopenia y la osteoporosis son afecciones óseas que pueden producirse por la terapia hormonal o empeorar con esta. Se debe evaluar el riesgo de fracturas de los pacientes que reciben TPA por cáncer de próstata no metastásico. La forma más común de encontrar el riesgo de una persona es mediante una absorciometría con rayos X de doble energía (DEXA, por sus siglas en inglés) para medir la fuerza de los huesos. Los pacientes que se encuentren con un alto riesgo de fractura deben recibir tratamiento para reducir el riesgo. Los fármacos modificadores de huesos que pueden utilizarse en esta situación incluyen denosumab (Prolia, Xgeva), ácido zoledrónico (Reclast, Zometa), alendronato (Fosamax), risedronato (Actonel), ibandronato (Boniva) y pamidronato (Aredia). Estos medicamentos pueden tener efectos secundarios, por lo que debe hablar con su médico sobre cuándo tomar el medicamento y cuál sería mejor en función de su situación.
No se ha demostrado que los fármacos modificadores de huesos impidan la diseminación del cáncer de próstata a los huesos en pacientes que no presentan actualmente signos de metástasis óseas.
En pacientes con cáncer de próstata que se ha extendido al hueso, siempre existe cierto riesgo de problemas óseos, como fractura, dolor y compresión de la médula espinal. Esto se denomina “eventos relacionados con el sistema óseo”. Cuando el cáncer de próstata se ha extendido al hueso y también se ha vuelto resistente a la TPA (consulte “cáncer de próstata resistente a la castración metastásico”, a continuación), se pueden recomendar fármacos modificadores de huesos para reducir el riesgo de estos problemas. Específicamente, se puede administrar denosumab o ácido zoledrónico una vez al mes para reducir ese riesgo.
Un posible efecto secundario raro pero grave de los fármacos modificadores de huesos es la osteonecrosis de la mandíbula. Los síntomas de la osteonecrosis de la mandíbula incluyen dolor, hinchazón e infección de la mandíbula; dientes flojos; y huesos expuestos. El factor de riesgo más destacado de este efecto secundario es la necesidad de una intervención dental invasiva (por ejemplo, la extracción dental) en una persona que ya está recibiendo un fármaco modificador de huesos potente como denosumab o ácido zoledrónico. Es importante someterse a una evaluación dental antes de comenzar con estos fármacos para evaluar la seguridad y abordar áreas problemáticas antes de comenzar con un fármaco modificador de huesos. Si alguien que recibe estos fármacos necesita trabajo dental, se debe interrumpir el tratamiento hasta completar el trabajo dental y hasta que el paciente haya cicatrizado. Obtenga más información sobre la salud dental y el cáncer.
Esta información se basa en el respaldo de la American Society of Clinical Oncology de la guía Cancer Care Ontario, “Salud ósea y terapias dirigidas a los huesos para el cáncer de próstata”. Tenga en cuenta que este enlace lo llevará a un sitio web diferente en inglés de la American Society of Clinical Oncology.
Volver arriba
Efectos físicos, emocionales y sociales del cáncer
El cáncer y su tratamiento producen síntomas y efectos secundarios físicos, así como efectos emocionales, sociales y económicos. El manejo de estos efectos se denomina cuidados paliativos o tratamiento de apoyo. Es una parte importante de su atención que se incluye junto con los tratamientos que tienen como fin retrasar, detener o eliminar el cáncer.
Los cuidados paliativos se centran en mejorar cómo se siente durante el tratamiento al manejar los síntomas y brindar apoyo a los pacientes y sus familias con otras necesidades no médicas. Cualquier persona, independientemente de la edad o del tipo y estadio de cáncer, puede recibir este tipo de atención. Y en general, funciona mejor cuando se inicia poco después del diagnóstico de cáncer. Las personas que reciben cuidados paliativos junto con el tratamiento para el cáncer con frecuencia tienen síntomas menos graves y mejor calidad de vida, e informan que están más satisfechas con el tratamiento.
Los tratamientos paliativos varían ampliamente y, con frecuencia, incluyen medicamentos, cambios nutricionales, técnicas de relajación, apoyo emocional y espiritual, y otras terapias. Usted también puede recibir tratamientos paliativos similares a los utilizados para eliminar el cáncer, como quimioterapia, cirugía o radioterapia.
Antes de comenzar con el tratamiento, hable con su médico sobre los objetivos de cada tratamiento en el plan de tratamiento recomendado. También debe hablar sobre los efectos secundarios posibles del plan de tratamiento específico y las opciones de cuidados paliativos. Muchos pacientes también se benefician al hablar con un trabajador social y participar en grupos de apoyo. Pregúntele también a su médico sobre estos recursos.
Durante el tratamiento, su equipo de atención médica puede pedirle que responda preguntas sobre sus síntomas y efectos secundarios, y que describa cada problema. Asegúrese de informar al equipo de atención médica si experimenta algún problema. Esto ayuda a que el equipo de atención médica pueda tratar cualquier síntoma y efecto secundario lo más rápido posible. También puede ayudar a prevenir problemas más graves en el futuro.
Obtenga más información sobre la importancia de llevar un registro de los efectos secundarios en otra parte de esta guía. Obtenga más información sobre los cuidados paliativos en una sección diferente de este sitio web.
Volver arriba
Tratamiento según el estadio del cáncer de próstata
Se pueden recomendar diferentes tratamientos para cada estadio del cáncer de próstata. Las opciones generales por estadio se describen a continuación. Para obtener descripciones más detalladas, consulte “Cómo se trata el cáncer de próstata” más arriba. Su médico trabajará con usted para desarrollar un plan de tratamiento específico basado en su diagnóstico y sus necesidades concretas. Los ensayos clínicos también pueden ser una opción de tratamiento contra cada estadio.
Cáncer de próstata en estadio inicial (estadios I y II)
Por lo general, el cáncer de próstata en estadio inicial crece muy lentamente y puede demorar años en causar algún síntoma u otros problemas de salud, si es que alguna vez lo hace. Por lo tanto, es posible que se recomiende la vigilancia activa o espera vigilante. También se puede sugerir radioterapia (con haz externo o braquiterapia) o cirugía, así como tratamiento en ensayos clínicos. Para aquellos que tengan una puntuación de Gleason más alta, el cáncer puede ser de crecimiento rápido; por ello, la prostatectomía radical y la radioterapia, con frecuencia, son recomendadas. Su médico tendrá en cuenta su edad y su estado de salud general antes de recomendar un plan de tratamiento.
La American Society of Clinical Ooncology (Sociedad Estadounidense de Oncología Clínica), la American Urological Association (Asociación Americana de Urología), la American Society of Radiation Oncology (Sociedad Estadounidense de Oncología Radioterápica) y la Society of Urologic Oncology (Sociedad Estadounidense de Urología Oncológica) recomiendan que los pacientes con cáncer de próstata en estadio inicial de alto riesgo que no se haya extendido a otras zonas del cuerpo reciban prostatectomía radical o radioterapia con TPA como opciones de tratamiento estándar.
Volver arriba
Cáncer de próstata localmente avanzado (estadio III)
El cáncer de próstata localmente avanzado puede tratarse con radioterapia de haz externo y TPA concomitante o con cirugía por sí sola. La American Society of Clinical Oncology recomienda que los médicos consideren la TPA para detener la producción de testosterona más abiraterona y prednisolona cuando los pacientes puedan recibir este enfoque. Si la abiraterona no es una opción, puede recomendarse el bloqueo combinado de andrógenos con un inhibidor del RA. Los tratamientos se pueden administrar en diferentes combinaciones para detener el crecimiento y la diseminación del cáncer. La vigilancia activa también es una opción. Para aquellos que no hayan recibido tratamiento local previo, incluida la cirugía, y que no estén dispuestos o no puedan recibir radioterapia, se puede ofrecer TPA temprana (inmediata).
Está ampliamente aceptado que se necesitan al menos 24 meses de TPA para controlar la enfermedad, pero 18 meses también pueden ser suficientes. En el caso de las personas que se someten a una prostatectomía radical, se administra radioterapia después de la cirugía. Esto se denomina radioterapia adyuvante o de rescate. Es un estándar de atención para el cáncer de próstata con extensión extraprostática, que es cuando el tumor se ha extendido a áreas cercanas fuera de la glándula prostática. Aquellos con un alto riesgo de fracturas óseas pueden recibir un fármaco modificador de huesos en una dosis y pauta de tratamiento para la osteoporosis (consulte “Fármacos modificadores de huesos” más arriba).
La espera vigilante puede considerarse para los adultos mayores que no se espera que vivan durante mucho tiempo y cuyo cáncer no está causando síntomas o para aquellos que tienen otra enfermedad más grave.
Volver arriba
Cáncer de próstata avanzado (estadio IV)
Si el cáncer se disemina a otra parte del cuerpo desde el lugar donde se originó, los médicos lo denominan cáncer metastásico. Los cánceres de próstata de alto riesgo o localmente avanzados tienen una probabilidad más alta de convertirse en cáncer metastásico. Si el cáncer de próstata presenta un alto riesgo de convertirse en metastásico o ya es metastásico, es una buena idea consultar a médicos que tengan experiencia para tratarlo. Los médicos pueden tener opiniones diferentes sobre el mejor plan de tratamiento estándar. Los ensayos clínicos también pueden ser una opción. Obtenga más información sobre la búsqueda de una segunda opinión antes de comenzar el tratamiento, a fin de estar tranquila con su plan de tratamiento elegido.
Para muchas personas, un diagnóstico de cáncer avanzado es muy estresante y difícil. Se alienta a usted y a su familia a que hablen sobre cómo se sienten con los médicos, el personal de enfermería, los trabajadores sociales u otros integrantes del equipo de atención médica. También puede ser útil hablar con otros pacientes, incluso a través de un grupo de apoyo u otro programa de apoyo de pares.
No hay cura para el cáncer de próstata metastásico, pero, a menudo, puede tratarse durante bastante tiempo. Muchas personas sobreviven su cáncer de próstata, incluso aquellas con enfermedad avanzada. Con frecuencia, el cáncer de próstata crece lentamente, y, en la actualidad, existen opciones de tratamiento eficaces que prolongan la vida aún más. De este modo, puede ser como vivir con una enfermedad crónica (en inglés), como cardiopatía o diabetes, que requiere de un tratamiento constante para minimizar los síntomas y mantener el bienestar.
Los cuidados paliativos o de apoyo para ayudar a aliviar los síntomas y efectos secundarios son una parte importante de la atención del cáncer de próstata avanzado. Las opciones de tratamiento de apoyo incluyen:
-
TURP para manejar síntomas, como sangrado u obstrucción urinaria (consulte “Cirugía”).
-
Los fármacos modificadores óseos pueden utilizarse para fortalecer los huesos, reducir el riesgo de fracturas óseas y reducir el riesgo de eventos relacionados con el esqueleto para el cáncer de próstata que se haya extendido a los huesos (consultar “Fármacos modificadores de huesos”).
-
La radioterapia intravenosa con radio-223, estroncio y samario también ayuda a aliviar el dolor en los huesos (consulte “Radioterapia”).
-
La radioterapia paliativa en áreas de huesos específicos se puede usar también para reducir el dolor en los huesos cuando los medicamentos no ayudan.
Los investigadores usan otros métodos para comprender mejor el cáncer de próstata metastásico e identificar nuevos enfoques de tratamiento. Por ejemplo, el Proyecto para el cáncer de próstata metastásico permite a las personas con cáncer de próstata metastásico inscribirse por su cuenta. Tenga en cuenta que el enlace anterior lo llevará a otro sitio web en inglés independiente.
Recurrencia bioquímica o de PSA
Muchas personas tratadas con cirugía o radioterapia se curan. Sin embargo, algunos desarrollarán una recurrencia bioquímica. Los principales signos de la recurrencia bioquímica son el aumento de los niveles del PSA, sin metástasis en las exploraciones. Por este motivo, la recurrencia bioquímica también se denomina “recurrencia de PSA” o “síndrome de aumento del PSA”. Si alguien tiene recurrencia bioquímica depende del primer tratamiento para el cáncer de próstata.
En el caso de aquellos sometidos a una prostatectomía radical, la recurrencia bioquímica se define como un aumento del nivel del PSA que alcanza un valor de 0.2 ng/ml o más. La radioterapia puede ser una opción de tratamiento para ciertos pacientes con una recurrencia bioquímica después de la cirugía. Este tratamiento se denomina “radioterapia de rescate”. Se consideran varios factores al decidir quiénes pueden ser tratados con radioterapia de rescate, entre los que se incluyen la puntuación de Gleason, el estadio patológico, en cuánto tiempo se produjo la recurrencia bioquímica, el nivel del PSA después de la cirugía y los cambios en el PSA a lo largo del tiempo, también conocido como “tiempo de duplicación del PSA”.
En las personas que recibieron radioterapia como principal tratamiento definitivo localizado para el cáncer de próstata, la recurrencia bioquímica se define como el nivel de testosterona normal y un valor de PSA superior a 2.0 ng/ml más el menor valor de PSA alcanzado después del tratamiento con radioterapia (esto se denomina “PSA nadir”). Tratar la recurrencia bioquímica después de la radioterapia es más difícil. Las opciones de tratamiento pueden incluir cirugía, llamada “prostatectomía radical de rescate,” o criocirugía, llamada “crioterapia de rescate” (consulte “Terapias focales” más arriba). Se le anima a comentar las opciones de tratamiento con el equipo de atención médica.
Puede recomendarse la TPA, especialmente si no es posible realizar otros tratamientos locales. Si la TPA va a utilizarse para tratar recurrencia bioquímica de alto riesgo, la American Society of Clinical Oncology recomienda la TPA intermitente (consulte más arriba).
Cáncer de próstata metastásico sensible a la castración
El cáncer de próstata que se ha extendido a otras partes del cuerpo y sigue respondiendo al tratamiento que suprime la testosterona se denomina cáncer de próstata metastásico sensible a la castración. La mejor opción de tratamiento depende del estado de salud del paciente y de la extensión del cáncer. Es importante hablar con el equipo de atención médica sobre los riesgos y beneficios de cada opción. Las siguientes opciones de tratamiento se pueden utilizar para tratar a personas con un diagnóstico reciente y a aquellos que han recibido tratamientos previos, incluida la prostatectomía radical o la radioterapia.
-
Docetaxel más TPA. En las personas con enfermedad muy extendida que pueden recibir quimioterapia, se puede recomendar docetaxel combinado con TPA. Docetaxel con o sin prednisolona se administra por vía intravenosa (i.v.) cada 3 semanas, 6 dosis en total. Los efectos secundarios del docetaxel pueden incluir niveles bajos de células sanguíneas, infección, náuseas y vómitos, dolores musculares, y cambios en el cabello y las uñas. También puede causar neuropatía periférica, que es un tipo de daño nervioso que provoca una sensación de hormigueo o ardor en las manos o los pies.
-
Abiraterona con prednisona o prednisolona más TPA. Este tratamiento se recomienda para el cáncer de próstata sensible a la castración metastásico de alto riesgo de diagnóstico reciente, pero también se puede ofrecer a personas con enfermedad de bajo riesgo.
-
Apalutamida más TPA. Esta combinación ofrece un plan de tratamiento que no necesita tratamiento a largo plazo con esteroides y una monitorización frecuente con análisis de laboratorio. Este tratamiento se recomienda como una opción para aquellos con cáncer de próstata metastásico sensible a la castración, independientemente del riesgo o volumen de la enfermedad.
-
Enzalutamida más TPA. Esta combinación no requiere tratamiento con esteroides y controles frecuentes con análisis de laboratorio. Este tratamiento se recomienda como una opción para aquellos con cáncer de próstata metastásico sensible a la castración, independientemente del riesgo o volumen de la enfermedad.
-
Docetaxel con TPA más abiraterona o darolutmida. En personas con cáncer de próstata metastásico de alto volumen y diagnóstico reciente que estaban recibiendo docetaxel más TPA, las investigaciones han demostrado que añadir abiraterona o darolutamida al régimen ayuda a las personas a vivir más tiempo. Basándose en estos datos, si un paciente está iniciando tratamiento con docetaxel más TPA, su médico podría recomendarle añadir abiraterona o darolutamida al régimen. Esto solo se aplica a los pacientes que reciben quimioterapia con docetaxel.
Además de las opciones de tratamientos anteriores, el tratamiento para aliviar los síntomas y los efectos secundarios sigue siendo una parte importante del plan de tratamiento general.
Esta información se basa, en parte, en la guía de la American Society of Clinical Oncology, “Manejo inicial del cáncer de próstata avanzado, recurrente o metastásico no incluido en el tratamiento”. Tenga en cuenta que este enlace lo llevará a un sitio web diferente en inglés de la American Society of Clinical Oncology.
Se puede recomendar un fármaco modificador de huesos para evitar fracturas óseas (consulte “Fármacos modificadores de huesos” más arriba).
Cáncer de próstata no metastásico resistente a la castración
El cáncer de próstata que ya no se detiene con niveles bajos de testosterona (menos de 50 ng/ml) se denomina “resistente a la castración”. El cáncer de próstata resistente a la castración se define por un aumento del nivel del PSA, el empeoramiento de los síntomas o el crecimiento del cáncer verificado por exploraciones. Si el cáncer no se ha diseminado a otras partes del cuerpo, se denomina “cáncer de próstata no metastásico resistente a la castración”.
La American Society of Clinical Oncology recomienda que el tratamiento del cáncer de próstata resistente a la castración no metastásico siga centrándose en la reducción de los niveles de testosterona. Esto puede incluir un tratamiento permanente, como una orquiectomía, o puede incluir continuar el tratamiento con medicamentos que reduzcan los niveles hormonales, como apalutamida, darolutamida o enzalutamida.
Para aquellos que no hayan recibido quimioterapia, la TPA adicional puede ser una opción si existe un alto riesgo de que la enfermedad se propague. Consulte a su médico sobre su nivel de riesgo personal.
Se pueden realizar análisis del PSA o las pruebas de diagnóstico por imágenes con regularidad para ver si el cáncer ha empeorado o se ha extendido. Si hay un riesgo bajo de desarrollar enfermedad metastásica, la American Society of Clinical Oncology recomienda realizar el análisis del PSA cada 4 a 6 meses. Si hay un riesgo alto de enfermedad metastásica, la American Society of Clinical Oncology recomienda realizar el análisis del PSA cada 3 meses. Las pruebas por imágenes, como la gammagrafía ósea, la exploración por TC o las imágenes por resonancia magnética (RM), se pueden llevar a cabo si hay síntomas o signos de que el cáncer está empeorando.
Cáncer de próstata metastásico resistente a la castración
Si el cáncer ya no se detiene con niveles de testosterona bajos (menos de 50 ng/ml) y se ha diseminado a otras partes del cuerpo, se denomina “cáncer de próstata metastásico resistente a la castración”. El cáncer de próstata resistente a la castración se define por un aumento del nivel del PSA, el empeoramiento de los síntomas o el crecimiento del cáncer verificado por exploraciones. La American Society of Clinical Oncology recomienda realizar los análisis del PSA cada 3 meses para el cáncer de próstata metastásico resistente a la castración. Por lo general, se realizan pruebas de diagnóstico por imagen, como exploraciones por TC y gammagrafía ósea, para comprobar el crecimiento y la diseminación del cáncer y para ver cómo funciona el tratamiento.
El cáncer de próstata metastásico resistente a la castración puede ser difícil de tratar. La American Society of Clinical Oncology recomienda continuar el tratamiento que reduce los niveles hormonales para el cáncer de próstata metastásico resistente a la castración. La American Society of Clinical Oncology tiene recomendaciones de tratamiento para la terapia hormonal para el cáncer avanzado (en inglés) y para el tratamiento sistémico del cáncer de próstata metastásico resistente a la castración (en inglés).
Las opciones de tratamiento para el cáncer de próstata metastásico resistente a la castración se incluyen a continuación. El tratamiento en un ensayo clínico también puede ser una opción.
-
Inhibidores del RA, como abiraterona o enzalutamida
-
Terapia dirigida con olaparib o rucaparib
-
Quimioterapia con docetaxel, especialmente si hay dolor óseo u otros síntomas relacionados con el cáncer
-
Quimioterapia con cabazitaxel si docetaxel deja de funcionar
-
Inmunoterapia con sipuleucel-T
-
Terapia de radioligandos (radioterapia dirigida mediante infusión) con 177Lu-PSMA-617
-
Radio-223, una forma de terapia radiofarmacéutica (radioterapia no dirigida por infusión)
-
Fármacos modificadores de huesos para tratar el cáncer que se ha extendido al hueso
Volver arriba
Remisión y probabilidad de recidiva
Una remisión se produce cuando el cáncer no puede detectarse en el cuerpo y no hay síntomas. Esto también puede denominarse “sin evidencia de enfermedad”.
Una remisión puede ser temporal o permanente. Esta incertidumbre hace que a muchas personas les preocupe que el cáncer regrese. Si bien hay tratamientos para ayudar a prevenir una recurrencia, como terapia hormonal y radioterapia, es importante que hable con su médico sobre la posibilidad de que reaparezca el cáncer. Existen herramientas que su médico puede usar, denominadas nomogramas, para estimar el riesgo de recurrencia de alguien. Comprender el riesgo de recidiva y las opciones de tratamiento puede ayudarlo a sentirse más preparado si, en efecto, el cáncer reaparece. Obtenga más información sobre cómo sobrellevar el temor a la recurrencia.
En general, después de la cirugía o la radioterapia, el nivel de PSA en la sangre, generalmente, disminuye. Si el nivel de PSA comienza a aumentar nuevamente, esto puede indicar la reaparición del cáncer. Si el cáncer regresa después del tratamiento original, se denomina “cáncer recurrente”.
Si se produce una recurrencia, volverá a iniciarse un nuevo ciclo de pruebas para averiguar todo lo posible al respecto, incluido dónde se localiza la recurrencia. El cáncer puede reaparecer en la próstata (lo que se denomina recurrencia local), en los tejidos o en los ganglios linfáticos cerca de la próstata (una recurrencia regional), o en otra parte del cuerpo, como los huesos, los pulmones o el hígado (una recurrencia distante o metastásica). En ocasiones, el médico no puede detectar un tumor, a pesar de que el nivel de PSA haya aumentado. Esto se conoce como recurrencia del PSA o recurrencia bioquímica.
Después de realizadas estas pruebas, usted y su médico hablarán sobre sus opciones de tratamiento. La elección del plan de tratamiento se basa en el tipo de recurrencia y en el (los) tratamiento(s) que ya haya recibido, y puede incluir los tratamientos descritos anteriormente, como radioterapia, prostatectomía para personas que primero recibieron tratamiento con radioterapia o TPA. El médico puede sugerirle ensayos clínicos que estén estudiando métodos nuevos para tratar el cáncer de próstata recurrente.
Sea cual sea el plan de tratamiento que usted elija, los cuidados paliativos serán importantes para aliviar los síntomas y los efectos secundarios. Los cuidados paliativos incluyen, generalmente, medicamentos para el dolor, radioterapia con haz externo, braquiterapia con radio-223, estroncio o samario, u otros tratamientos para reducir el dolor en los huesos.
Las personas con cáncer recurrente en ocasiones sienten emociones como incredulidad o temor. Es recomendable que hable con su equipo de atención médica respecto de estos sentimientos y que solicite servicios de apoyo que le ayuden a sobrellevar la situación. Obtenga más información sobre cómo afrontar la recidiva del cáncer.
Volver arriba
Si el tratamiento no funciona
Recuperarse del cáncer no siempre es posible. Si el cáncer no se puede curar o controlar, la enfermedad se puede denominar cáncer avanzado o terminal.
Este diagnóstico es estresante y, para algunas personas, hablar sobre el cáncer avanzado puede resultar difícil. Sin embargo, es importante que mantenga conversaciones abiertas y sinceras con su equipo de atención de la salud a fin de expresar sus sentimientos, preferencias e inquietudes. El equipo de atención de la salud tiene habilidades especiales, experiencia y conocimientos para brindar apoyo a los pacientes y a sus familiares, y está aquí para ayudar. Es extremadamente importante asegurarse de que una persona se sienta físicamente cómoda, que no tenga dolor y que reciba apoyo emocional.
Es posible que las personas con cáncer avanzado y con una expectativa de vida inferior a 6 meses quieran considerar los cuidados para enfermos terminales. Los cuidados para enfermos terminales están pensados para proporcionar la mejor calidad de vida posible para las personas que están cerca de la etapa final de la vida. Es recomendable que usted y su familia hablen con el equipo de atención médica respecto a las opciones de cuidados para enfermos terminales, que incluyen cuidados domiciliarios para enfermos terminales, cuidados en un hospital de cuidados paliativos u otros lugares de atención de la salud. El cuidado de enfermería y los equipos especiales, que incluyen una cama de hospital, pueden hacer que permanecer en el hogar sea una opción factible para muchas familias. Obtenga más información sobre la planificación de la atención del cáncer avanzado.
Después de la muerte de un ser querido, muchas personas necesitan apoyo para ayudarlas a sobrellevar la pérdida. Obtenga más información sobre sufrimiento y pérdida.
Volver arriba
La siguiente sección de esta guía es Acerca de los ensayos clínicos. Ofrece más información sobre los estudios de investigación que se centran en buscar mejores maneras de atender a las personas con cáncer. Puede usar el menú para elegir una sección diferente para leer en esta guía.