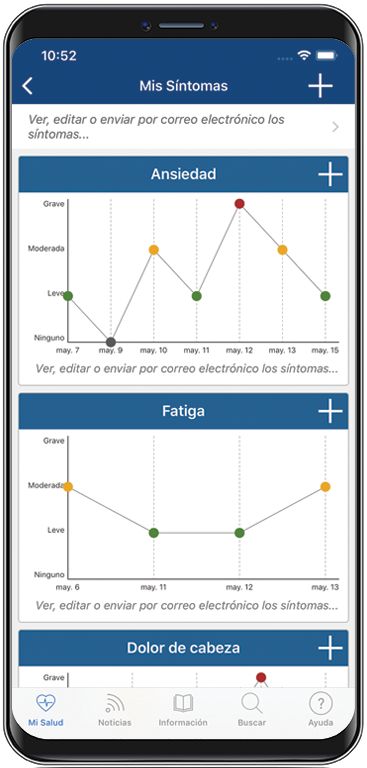
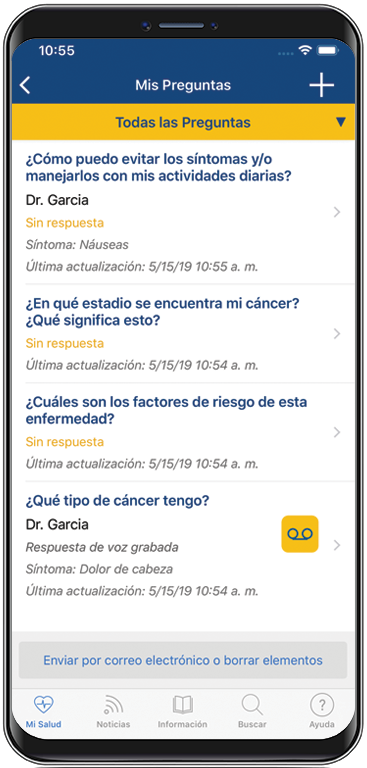
EN ESTA PÁGINA: obtendrá información sobre los diferentes tratamientos que los médicos usan en las personas con este tipo de linfoma. Use el menú para ver otras páginas.
Esta sección describe los tratamientos que son el estándar de atención para este tipo de cáncer. “Estándar de atención” significa los mejores tratamientos conocidos. Al tomar decisiones relacionadas con el plan de tratamiento, se alienta a los pacientes para que consideren la opción de participar en ensayos clínicos. Un ensayo clínico es un estudio de investigación que prueba un nuevo enfoque al tratamiento. Los médicos desean saber si el nuevo tratamiento es seguro, eficaz y posiblemente mejor que el tratamiento estándar. Los ensayos clínicos pueden probar un nuevo fármaco, una nueva combinación de tratamientos estándares o nuevas dosis de fármacos estándares u otros tratamientos. Su médico puede ayudarlo a considerar todas sus opciones de tratamiento. Para obtener más información sobre los ensayos clínicos, vea las secciones Acerca de los ensayos clínicos y Últimas investigaciones.
Cómo se trata el linfoma no Hodgkin
En la atención del cáncer, a menudo trabajan juntos distintos tipos de médicos para crear un plan de tratamiento integral de los pacientes que combine distintos tipos de tratamientos. Esto se denomina equipo multidisciplinario. Los equipos de atención del cáncer incluyen una variedad de otros profesionales de la atención médica, por ejemplo, auxiliares médicos, enfermeros calificados para ejercer la medicina, enfermeros de oncología, trabajadores sociales, farmacéuticos, asesores, nutricionistas y otros.
Existen 4 tratamientos principales para el LNH:
-
Quimioterapia
-
Inmunoterapia
-
Terapia dirigida
-
Radioterapia
A menudo, los pacientes reciben una combinación de estos tratamientos. En ocasiones, el médico y el paciente pueden considerar una cirugía o el trasplante de células madre.
El tratamiento del linfoma está cambiando rápidamente y ha mejorado los resultados para muchos pacientes. Es importante tener la confirmación diagnóstica de expertos de su subtipo y considerar obtener una segunda opinión sobre su plan de tratamiento.
A continuación, se describen los tipos comunes de tratamiento que se usan para el LNH. Además, también se describen tratamientos para subtipos específicos de LNH. Su plan de atención también puede incluir tratamiento para los síntomas y los efectos secundarios, una parte importante de la atención del cáncer.
Las opciones y recomendaciones de tratamiento dependen de varios factores, que incluyen:
-
El tipo y el estadio del LNH
-
Posibles efectos secundarios
-
las preferencias del paciente y su estado de salud general.
Tómese el tiempo para obtener información sobre todas sus opciones de tratamiento y asegúrese de hacer preguntas sobre cosas que no estén claras. Hable con su médico acerca de los objetivos de cada tratamiento y lo que puede esperar mientras recibe el tratamiento. Estos tipos de conversaciones se denominan “toma de decisiones compartida”. La toma de decisiones compartida es cuando usted y sus médicos trabajan juntos para elegir tratamientos que se ajusten a los objetivos de su atención. La toma de decisiones compartida es especialmente importante en los casos de un tumor de la glándula pituitaria, ya que existen diferentes opciones de tratamiento. Obtenga más información sobre la toma de decisiones sobre el tratamiento.
Espera vigilante
Algunas personas con linfoma indolente quizás no necesiten ningún tratamiento inmediato si su estado general es bueno y el linfoma no les causa síntomas o problemas en otros órganos. Esto se conoce como espera vigilante, a la que a veces se denomina vigilancia y espera o vigilancia activa. Durante la espera vigilante, los médicos supervisan de cerca a los pacientes mediante exámenes físicos, TC u otras pruebas por imágenes y análisis de laboratorio realizados de forma periódica. El tratamiento solo comienza si los síntomas o las pruebas indican que el cáncer está empeorando. La espera vigilante en algunas personas con linfoma indolente no afecta las probabilidades de supervivencia, si bien se recomienda un seguimiento cuidadoso y regular.
Terapias con medicamentos
Se usan los tratamientos con medicamentos para destruir las células cancerosas. Se pueden administrar medicamentos a través del torrente sanguíneo para llegar a las células cancerosas de todo el cuerpo. Cuando se administra un medicamento de esta manera, se denomina terapia sistémica.
Los tratamientos que emplean medicamentos se utilizan para destruir las células cancerosas. Los medicamentos se pueden administrar a través del torrente sanguíneo para llegar a las células cancerosas en todo el cuerpo. Cuando un medicamento se administra de esta manera, se lo denomina terapia sistémica. Los medicamentos también se pueden administrar a nivel local, que es cuando el medicamento se aplica directamente sobre el cáncer o se mantiene en una sola parte del cuerpo.
Un oncólogo clínico, que es un médico especializado en el tratamiento del cáncer con medicamentos, o un hematólogo, que es un médico que se especializa en el tratamiento de los trastornos de la sangre, son los que generalmente recetan este tipo de medicamento. La mayoría de las veces, un oncólogo clínico o un hematólogo son los principales especialistas en cáncer para la atención de las personas con linfoma.
Los medicamentos suelen administrarse a través de una vía intravenosa (i.v.) colocada en una vena o como un comprimido o cápsula que se traga (por vía oral). Si se le administran medicamentos por vía oral, asegúrese de preguntar a su equipo de atención de la salud acerca de cómo conservarlos y manejarlos de forma segura.
Los tipos de medicamentos que se usan para tratar LNH incluyen:
-
Quimioterapia
-
Inmunoterapia
-
Terapia dirigida
Cada uno de estos tipos de terapias se analiza a continuación con más detalle. Una persona puede recibir un tipo de medicamento a la vez o una combinación de medicamentos administrados en forma simultánea. También se pueden administrar como parte de un plan de tratamiento que incluye radioterapia.
Los medicamentos utilizados para tratar el cáncer se evalúan constantemente. Con frecuencia, hablar con su médico es la mejor forma de obtener información sobre los medicamentos que le recetaron, su finalidad y sus potenciales efectos secundarios o interacciones con otros medicamentos.
También es importante informar a su médico si está tomando algún otro medicamento con receta o de venta libre, o suplementos. Las hierbas, los suplementos y otros fármacos pueden interactuar con los medicamentos contra el cáncer, lo que provoca efectos secundarios no deseados o una menor eficacia. Obtenga más información sobre sus medicamentos recetados en las bases de datos de fármacos en las que se pueden realizar búsquedas (en inglés).
Quimioterapia
La quimioterapia es el uso de fármacos para destruir las células cancerosas, generalmente al poner fin a su capacidad para crecer, dividirse, y producir más células. Es el tratamiento principal para el LNH.
Un régimen o programa de quimioterapia, por lo general, consiste en una cantidad específica de ciclos que se administran en un período determinado. Un paciente puede recibir un fármaco por vez o combinaciones de diferentes fármacos administrados al mismo tiempo. El tipo de quimioterapia que se utiliza depende del estadio y el tipo de LNH. La combinación de quimioterapia más frecuente para el tratamiento inicial del LNH agresivo se denomina CHOP e incluye 4 medicamentos:
-
Ciclofosfamida (disponible como fármaco genérico)
-
Doxorrubicina (disponible como fármaco genérico)
-
Prednisona (varias marcas comerciales)
-
Vincristina (Vincasar)
En el caso de los pacientes con linfoma de células B, añadir un anticuerpo monoclonal anti-CD20, como rituximab (Rituxan) o obinutuzumab (Gazyva), a la quimioterapia CHOP brinda mejores resultados que la quimioterapia CHOP como único tratamiento (consulte "Terapia dirigida" más adelante). Hay otras combinaciones frecuentes de regímenes de quimioterapia, que incluyen las siguientes:
-
BR, que incluye bendamustine (Treanda) y rituximab
-
Combinaciones basadas en la fludarabina (disponible como fármaco genérico)
-
R-CVP (ciclofosfamida, prednisona, rituximab y vincristina)
Los efectos secundarios de la quimioterapia dependen de cada fármaco y de la dosis utilizada. Estos pueden incluir fatiga, reducción temporal de los recuentos sanguíneos, riesgo de infección, náuseas y vómitos, caída de cabello, pérdida del apetito, erupción cutánea y diarrea. Estos efectos secundarios se pueden controlar durante el tratamiento y, por lo general, desaparecen después de finalizarlo.
Además, la quimioterapia podría causar efectos secundarios a largo plazo, también conocidos como efectos tardíos. A las personas con linfoma, también les puede preocupar si el tratamiento puede afectar su salud sexual y su fertilidad. Hable con los miembros del equipo de atención médica sobre estos temas antes de comenzar el tratamiento. Obtenga más información sobre los efectos tardíos del tratamiento.
Obtenga más información sobre los aspectos básicos de la quimioterapia.
Inmunoterapia
La inmunoterapia, también llamada terapia biológica, está diseñada para estimular las defensas naturales del cuerpo a fin de combatir el cáncer. Esta categoría de tratamientos para el linfoma incluye células T modificadas e inhibidores del punto de control. Utiliza estrategias antilinfoma para mejorar la función del sistema inmunitario, apuntar a esta o restablecerla.
Terapia de células T con receptores de antígenos quiméricos (T CAR, por sus siglas en inglés) (actualizado 06/2022). En la terapia de células T CAR, se extraen algunas células T de la sangre del paciente. Luego, las células se modifican en un laboratorio para que tengan proteínas específicas denominadas receptores. Los receptores permiten a esas células T reconocer y destruir inmunológicamente las células de linfoma que tienen la proteína objetivo. Las células T modificadas se cultivan en grandes cantidades en el laboratorio y se devuelven al cuerpo del paciente mediante una transfusión. Una vez ahí, buscan y destruyen las células cancerosas.
-
El ciloleucel axicabtageno (Yescarta) es una terapia de células T CAR que está aprobada para tratar a pacientes con linfoma B difuso de células grandes (LBDCG) y otras formas de linfoma células B grandes y linfoma folicular recurrente o refractario que han recibido por lo menos 2 tipos de tratamiento previo. También se puede usar para tratar pacientes con LBDCG y otras formas de linfoma de células B grandes que no respondieron o recayeron dentro de los 12 meses después de completar la quimioterapia de primera línea combinada con un anticuerpo monoclonal. No todos los pacientes son elegibles para este tipo de tratamiento.
-
El tisagenlecleucel (Kymriah) es una terapia de células T CAR aprobado para el tratamiento del linfoma de células B refractario, incluido el LBDCG, después de 2 o más tratamientos sistémicos previos.
-
El brexucabtagene autoleucel (Tecartus) está aprobado para adultos con linfoma de células del manto recurrente o refractario.
-
El lisocabtagene maraleucel (Breyanzi) es una terapia de células T CAR aprobada para el tratamiento de adultos con linfoma B de células grandes recurrente o refractario o después de 2 o más líneas de terapia sistémica. Puede utilizarse para tratar el LBDCG, no especificado de otro modo; el linfoma de células B de alto grado; el linfoma mediastínico primario mediastínico de células B grandes; y el linfoma folicular.
Se están desarrollando más terapias de células T CAR, que se están estudiando en ensayos clínicos. Obtenga más información sobre los aspectos básicos de la terapia de células T CAR.
Inhibidores de los puntos de control inmunitarios. Este tipo de inmunoterapia bloquea vías específicas para detener o retrasar el crecimiento del cáncer. La vía PD-1 es un objetivo para varios inhibidores de puntos de control. Uno de estos fármacos, pembrolizumab (Keytruda), puede utilizarse para tratar el linfoma mediastínico primario de células B grandes.
Los diferentes tipos de inmunoterapia pueden causar diferentes efectos secundarios. Hable con su médico sobre los posibles efectos secundarios de la inmunoterapia recomendada para usted. Obtenga más información sobre los aspectos básicos de la inmunoterapia.
Terapia dirigida
La terapia dirigida es un tratamiento que se dirige a los genes o a las proteínas específicos del cáncer, o a las condiciones del tejido que contribuyen al crecimiento y a la supervivencia del cáncer. Este tipo de tratamiento bloquea el crecimiento y la diseminación de las células cancerosas y, a la vez, limita el daño a las células sanas.
No todos los tumores tienen los mismos blancos. Para determinar cuál es el tratamiento más eficaz, el médico puede realizar pruebas para identificar los genes, las proteínas y otros factores involucrados en el tumor. Esto ayuda a que los médicos puedan encontrar el tratamiento más eficaz que mejor se adapte a cada paciente, siempre que sea posible. Además, se están realizando muchos estudios de investigación para obtener más información sobre objetivos moleculares específicos y tratamientos nuevos dirigidos a ellos. Obtenga más información sobre los conceptos básicos de los tratamientos dirigidos.
Las terapias dirigidas utilizadas para el linfoma no Hodgkin (LNH) incluyen anticuerpos monoclonales, inhibidores de la cinasa, fármacos inmunomoduladores e inhibidores de la exportación nuclear. A continuación, se describe cada categoría en más detalle. En general, los anticuerpos monoclonales son la forma principal de terapia dirigida utilizada para muchos tipos de LNH. Un anticuerpo monoclonal reconoce una proteína específica y se une a esta, pero no afecta a las células que no tienen esa proteína. Algunos anticuerpos monoclonales se utilizan para administrar un agente de quimioterapia o toxina unidos; estos se llaman conjugados anticuerpo-fármaco. Los inhibidores de la cinasa bloquean un tipo de enzima llamada cinasa. Las cinasas ayudan a controlar muchas funciones del cuerpo y el bloqueo de las cinasas puede detener o retrasar el crecimiento del cáncer. Los fármacos inmunomoduladores modulan o influyen en cómo responde o funciona el sistema inmunitario del cuerpo. El tipo de terapia dirigida que se puede recomendar para su plan de tratamiento depende del tipo de LNH, los cambios genéticos específicos en el linfoma y otros factores.
Hable con su médico sobre los efectos secundarios posibles para una terapia dirigida específica y cómo se pueden manejar.
Anticuerpos monoclonales (actualizado 01/2023)
Rituximab (Rituxan). El rituximab es una terapia dirigida utilizada para tratar muchos tipos diferentes de LNH de células B. Actúa atacando una molécula llamada CD20, que se encuentra en la superficie de todas las células B normales y los LNH de células B. Cuando el anticuerpo se une a esta molécula, el sistema inmunitario del paciente se activa para destruir algunas células del linfoma o para hacer que las células del linfoma sean más susceptibles a la destrucción debido a la quimioterapia.
Aunque el anticuerpo puede funcionar bien por sí solo, las investigaciones demuestran que, en general, funciona mejor cuando se combina con quimioterapia (consulte más arriba) en pacientes con la mayoría de los tipos de LNH de células B. El rituximab también se administra después de la remisión para evitar la reaparición del linfoma indolente.
Hay 3 biosimilares de rituximab que pueden utilizarse para tratar el linfoma: rituximab-abbs (Truxima), rituximab-arrx (Riabni) y rituximab-pvvr (Ruxience). Estos biosimilares funcionan de una manera muy similar al rituximab, pero son medicamentos diferentes. Obtenga más información sobre los aspectos básicos de los biosimilares.
Brentuximab vedotina (Adcetris). El brentuximab vedotina es un conjugado de fármacos con anticuerpos. Los conjugados anticuerpo-fármaco se unen a los objetivos en las células cancerosas y, luego, liberan una pequeña cantidad de quimioterapia u otra toxina directamente en las células tumorales. El brentuximab vedotina combinado con la quimioterapia está aprobado para el tratamiento de adultos con determinados tipos de linfoma de células T periféricas, como el linfoma anaplásico de células grandes (tipo sistémico), el linfoma angioinmunoblástico de células T y el linfoma de células T periféricas, no especificado de otro modo, siempre y cuando el linfoma exprese la proteína CD30.
Loncastuximab tesirina-lpil (Zynlonta). El loncastuximab tesirina-lpil es un conjugado anticuerpo-fármaco, cuyo objetivo es la proteína CD19. Está aprobado para el tratamiento de adultos con ciertos subtipos de linfoma de células B, que no se ha interrumpido con 2 o más tratamientos.
Mosunetuzumab-axgb (Lunsumio). Mosunetuzumab es un acoplador biespecífico de células T que está aprobado para el tratamiento del linfoma folicular recurrente o refractario después de al menos 2 líneas de tratamiento previas. Los acopladores biespecíficos de células T son anticuerpos monoclonales que tienen más de un objetivo. Estos anticuerpos pueden unirse tanto a una célula T como a una célula de linfoma al mismo tiempo, activando un ataque inmunitario contra las células cancerosas.
Obinutuzumab (Gazyva). El obinutuzumab es un anticuerpo monoclonal, cuyo objetivo es la proteína CD20. Puede utilizarse en combinación con bendamustina o por sí solo para tratar el linfoma folicular que ha reaparecido después del tratamiento con rituximab. También se puede utilizar en combinación con otra quimioterapia para tratar el linfoma folicular en estadio II voluminoso, en estadio III y en estadio IV.
Ofatumumab (Arzerra). El ofatumumab es otro anticuerpo monoclonal, cuyo objetivo es la proteína CD20. Puede utilizarse para tratar el linfoma linfocítico pequeño.
Polatuzumab vedotina-piiq (Polivy) (actualizado 04/2023). El polatuzumab es un anticuerpo monoclonal, cuyo objetivo es la proteína CD79b. Al igual que el brentuximab vedotina, es también un conjugado anticuerpo-fármaco. El polatuzumab se usa en combinación con rituximab, o bendamustina más rituximab, para tratar el LBDCG que ha reaparecido después de al menos otros 2 tratamientos. También se puede administrar en combinación con rituximab, ciclofosfamida, doxorrubicina y prednisona (una combinación llamada R-CHP) como tratamiento de primera línea para el LBDCG o linfoma de células B de alto grado en personas que tienen una enfermedad de mayor riesgo.
Anticuerpos radiomarcados. El ibritumomab tiuxetán (Zevalin) es rituximab con isótopos radioactivos unidos. Los isótopos están diseñados para enfocar la radiación directamente a las células del linfoma. En general, se cree que los anticuerpos radioactivos son más potentes que los anticuerpos monoclonales regulares, pero pueden ser más perjudiciales para la médula ósea. Este tipo de terapia también se conoce como radioinmunoterapia (RIT).
Tafasitamab-cxix (Monjuvi). Este anticuerpo monoclonal tiene como objetivo la molécula CD19, que se expresa en la mayoría de las células B normales y los linfomas de células B. Puede usarse en combinación con lenalidomide (ver “Fármacos inmunomoduladores” a continuación) para tratar el LBDCG recurrente o refractario en personas que no pueden recibir un trasplante autólogo de médula ósea/células madre (ver a continuación).
En la actualidad, se está investigando sobre otros anticuerpos monoclonales más nuevos para el linfoma.
Inhibidores de la cinasa (actualizado 02/2023)
Ibrutinib (Imbruvica). El ibrutinib es una terapia dirigida cuyo objetivo es la vía de la tirosina cinasa de Bruton. Está aprobado para tratar varios linfomas de células B, incluido el linfoma de células del manto, el linfoma de la zona marginal y el linfoma linfocítico pequeño, así como la leucemia linfocítica crónica y la macroglobulinemia de Waldenström. Los efectos secundarios frecuentes del ibrutinib incluyen diarrea, dolor muscular y óseo, erupción cutánea, náuseas, moretones, cansancio y, con menos frecuencia, sangrado, moretones o latidos cardíacos irregulares (fibrilación auricular).
Acalabrutinib (Calquence). El acalabrutinib tiene como objetivo la vía de la tirosina cinasa de Bruton. Está aprobado para tratar a adultos con linfoma de células del manto y linfoma linfocítico pequeño. Los efectos secundarios más frecuentes de acalabrutinib son dolor de cabeza, diarrea, dolor muscular y en las articulaciones, infección de las vías respiratorias superiores y moretones.
Zanubrutinib (Brukinsa). El zanubrutinib es otro inhibidor de la tirosina cinasa de Bruton. Está aprobado para tratar el linfoma de células del manto en personas que hayan recibido al menos una terapia previa. Los efectos secundarios frecuentes de zanubrutinib son disminución de los recuentos de glóbulos blancos, disminución del recuento de plaquetas, infección de las vías respiratorias superiores, disminución de los niveles de hemoglobina, erupción, moretones, diarrea y tos.
Pirtobrutinib (Jaypirca). El pirobrutinib es un inhibidor de la vía de la tirosina cinasa de Bruton reversible o no covalente que se une a su objetivo de manera diferente a otros inhibidores de la tirosina quinasa de Bruton. Está aprobado para tratar el linfoma de células del manto recurrente o refractario después de al menos 2 terapias previas, incluido otro inhibidor de la tirosina cinasa de Burton.
Copanlisib (Aliquopa). El copanlisib tiene como objetivo la vía de la fosfoinositol 3 cinasa (Phosphoinositide 3-Kinase, PI3K). Se usa para tratar adultos con linfoma folicular que ha vuelto a aparecer luego del tratamiento con al menos 2 terapias anteriores. Los efectos secundarios frecuentes de copanlisib incluyen nivel elevado de azúcar en sangre, diarrea, fatiga, presión arterial alta, bajo recuento de glóbulos blancos, náuseas, infecciones pulmonares y bajo recuento de plaquetas sanguíneas.
Fármacos inmunomoduladores
Lenalidomide (Revlimid). El lenalidomide es un análogo de la talidomida que se usa para tratar el linfoma folicular y el linfoma de células del manto que no se han interrumpido con otros tratamientos. Este tipo de terapia dirigida también se usa para tratar el mieloma múltiple (en inglés) y los síndromes mielodisplásicos (en inglés).
Inhibidor de EZH2
Tazemetostat (Tazverik). El tazemetostat es una terapia dirigida, cuyo objetivo es la EZH2. La FDA lo ha aprobado para el tratamiento del linfoma folicular que ha reaparecido después del tratamiento o que no se ha detenido con el tratamiento. Los adultos con linfoma folicular con una mutación de EZH2 que han recibido 2 o más tratamientos previos con terapia sistémica pueden recibir tazemetostat. También se puede administrar a personas que no tienen otras opciones de tratamiento disponibles.
Inhibidor de BCL2
Venetoclax (Venclexta). El venetoclax es un inhibidor de BCL2. Este tipo de terapia dirigida se utiliza en combinación con obinutuzumab como primer tratamiento para el linfoma linfocítico pequeño. El venetoclax también se puede utilizar en combinación con rituximab. Se está estudiando en combinaciones con un inhibidor de la tirosina cinasa de Bruton y también con quimioterapia.
Inhibidores de la exportación nuclear
Selinexor (Xpovio). El selinexor es un fármaco que tiene como objetivo y bloquea una proteína llamada XPO1 en las células cancerosas. Se usa para tratar el LBDCG que ha reaparecido o que no se ha detenido con 2 tratamientos previos, así como el LBDCG que se ha transformado a partir del linfoma folicular. Los efectos secundarios frecuentes del selinexor incluyen fatiga, náuseas, disminución del apetito y diarrea.
Antes de comenzar cualquier medicamento para el cáncer, hable con su médico sobre los posibles efectos secundarios de un fármaco específico y cómo se pueden manejar.
Radioterapia
La radioterapia es el uso de rayos X, electrones, o protones de alta potencia para destruir células cancerosas. El médico que se especializa en administrar radioterapia para tratar el cáncer se denomina radioncólogo. El tratamiento con radioterapia para el LNH siempre es de haz externo, que es aquella que se aplica desde una máquina externa al cuerpo.
Un régimen o programa de radioterapia, por lo general, consiste en una cantidad específica de tratamientos que se administran durante un período determinado.
Por lo general, la radioterapia se administra después o como complemento de la quimioterapia, en función del subtipo de LNH. Se administra más frecuentemente a pacientes con linfoma que está localizado, lo que significa que afecta solamente a 1 o 2 áreas adyacentes, o que tienen un ganglio linfático particularmente grande, generalmente, de más de 7 a 10 centímetros transversalmente. También se puede recetar para el tratamiento del dolor o en dosis muy bajas (solamente 2 tratamientos) a los pacientes con enfermedad avanzada que presentan síntomas localizados que pueden ser aliviados con radioterapia, como una lesión ósea dolorosa.
Los efectos secundarios generales de la radioterapia pueden incluir fatiga y náuseas. La mayoría de los efectos secundarios están relacionados con la región del cuerpo que recibe la radiación. Estos efectos secundarios pueden incluir reacciones cutáneas leves, sequedad en la boca, caída de cabello temporal o deposiciones líquidas. Las personas que han recibido radioterapia en el pecho pueden experimentar una inflamación en los pulmones denominada neumonitis. Las personas que recibieron radioterapia en los huesos pueden experimentar recuentos sanguíneos bajos. Consulte a su médico qué puede esperar en cuanto a los efectos secundarios y cómo se los puede controlar.
La mayoría de los efectos secundarios desaparecen poco después de que finaliza el tratamiento, pero la radioterapia también puede producir efectos tardíos, como cánceres secundarios o daños en el corazón y los vasos sanguíneos si estos se encontraron dentro del campo de radiación. Podrían presentarse problemas sexuales y de infertilidad después de la radioterapia en la pelvis. Antes de comenzar el tratamiento, hable con su médico sobre los posibles efectos secundarios sexuales y relacionados con la fertilidad de su tratamiento y sobre las opciones existentes para mantener su salud sexual y preservar la fertilidad.
La radioinmunoterapia es una forma especializada de tratamiento de radioterapia dirigida y se describe en la sección de anticuerpos monoclonales anterior.
TranslateObtenga más información sobre los aspectos básicos de la radioterapia.
Trasplante de médula ósea/células madre
El trasplante de células madre es un procedimiento médico en el cual se usan médula ósea o células de sangre periférica que contienen células altamente especializadas, denominadas células madre hematopoyéticas, como parte de un plan de tratamiento. Las células madre hematopoyéticas son células formadoras de sangre y se encuentran tanto en el torrente sanguíneo como en la médula ósea. Este procedimiento también se denomina trasplante de células madre o trasplante de células madre hematopoyéticas.
El trasplante de células madre se considera un tratamiento agresivo para LNH. Por lo general, se utiliza solo en personas con LNH cuya enfermedad es progresiva o recurrente (consulte Estadios). En algunos subtipos de LNH, como el linfoma de células del manto y algunos linfomas de células T, los médicos pueden recomendar el trasplante de células madre como parte del plan de tratamiento inicial para evitar la recurrencia.
Antes de recomendar un trasplante, los médicos hablarán con el paciente sobre los riesgos de este tratamiento. Los médicos también consideran otros factores diversos, como el tipo de LNH, los resultados de los tratamientos previos, la edad y el estado de salud general del paciente. Es importante hablar con un médico en un centro de trasplante experimentado sobre los riesgos y los beneficios del trasplante de células madre.
Existen 2 tipos de trasplante de células madre, según el origen de las células madre sanguíneas de reemplazo:
-
Alotrasplante. Un alotrasplante usa células madre de un donante que es una persona sana, idealmente un hermano o un donante sin parentesco compatible. El tratamiento incluye inmunoquimioterapia, radioterapia o inmunoterapia más actividad de "efecto injerto contra linfoma", que se produce cuando las células del donante reconocen y destruyen las células del linfoma del paciente.
-
Autotrasplante. En el autotrasplante, se usan las propias células madre del paciente luego de la administración de quimioterapia en dosis altas. En el autotrasplante, el objetivo es destruir todas las células cancerosas presentes en la médula, la sangre y otras partes del cuerpo mediante el uso de dosis altas de quimioterapia, inmunoterapia y/o radioterapia. En el autotrasplante, las células madre del propio paciente se devuelven a su organismo después de completar la terapia de dosis altas. Entonces, las células madre autotrasplantadas actúan creando médula ósea sana.
Los efectos secundarios dependen del tipo de trasplante, su salud general y otros factores. Obtenga más información sobre los conceptos básicos del trasplante de células madre y de médula ósea.
Efectos físicos, emocionales y sociales del cáncer
Cáncer y su tratamiento producen síntomas y efectos secundarios físicos, así como efectos emocionales, sociales y económicos. El manejo de estos efectos se denomina cuidados paliativos o atención médica de apoyo. Es una parte importante de su atención que se incluye junto con los tratamientos que tienen como fin retrasar, detener o eliminar el cáncer.
Los cuidados paliativos se centran en mejorar cómo se siente durante el tratamiento al manejar los síntomas y brindar apoyo a los pacientes y sus familias con otras necesidades no médicas. Cualquier persona, independientemente de la edad o del tipo y la clasificación del tumor, puede recibir este tipo de atención. Y en general funciona mejor cuando se inicia poco después del diagnóstico. Las personas que reciben cuidados paliativos junto con el tratamiento para el tumor con frecuencia tienen síntomas menos graves y mejor calidad de vida, e informan que están más satisfechas con el tratamiento.
Los tratamientos paliativos varían ampliamente y, con frecuencia, incluyen medicamentos, cambios nutricionales, técnicas de relajación, apoyo emocional y espiritual, y otras terapias. También puede recibir tratamientos paliativos similares a los utilizados para eliminar el tumor, como medicamentos, cirugía o radioterapia.
Antes de comenzar con el tratamiento, hable con su médico sobre los objetivos de cada tratamiento en el plan de tratamiento que se recomiendan. También debe hablar sobre los efectos secundarios posibles del plan de tratamiento específico y las opciones de cuidados paliativos. Muchos pacientes también se benefician al hablar con un trabajador social y participar en grupos de apoyo. Pregúntele también a su médico sobre estos recursos.
Durante el tratamiento, su equipo de atención médica puede pedirle que responda preguntas sobre sus síntomas y efectos secundarios y que describa cada problema. Asegúrese de informar al equipo de atención médica si experimenta algún problema. Esto ayuda a que el equipo de atención médica pueda tratar cualquier síntoma y efecto secundario lo más rápido posible. También puede ayudar a prevenir problemas más graves en el futuro.
Obtenga más información sobre la importancia de llevar un registro de los efectos secundarios en otra parte de esta guía. Obtenga más información sobre los cuidados paliativos en una sección diferente de este sitio web.
Tratamiento por tipo y subtipo
Estas son opciones de tratamiento generales para los tipos y subtipos de LNH más frecuentes. Su médico puede ayudarlo a considerar todas sus opciones de tratamiento individuales. Tenga en cuenta que las opciones de tratamiento están evolucionando rápidamente a medida que se informan los resultados de la investigación del cáncer. Para obtener información sobre un tipo específico de tratamiento, consulte la información anterior. Para obtener más información sobre los estadios específicos del LNH, consulte la sección Estadios en esta guía.
LNH indolente
Debido a que el linfoma indolente crece lentamente, es posible que las personas a las que se les diagnostica este tipo de LNH no necesiten iniciar el tratamiento apenas se diagnostica. En cambio, se puede recomendar la espera vigilante. En los casos en que haya muchas células cancerosas en el cuerpo, lo que se denomina enfermedad de alta carga, el tratamiento se iniciará incluso si no hay síntomas.
Cuando el linfoma indolente se localiza solo en 1 o 2 áreas adyacentes, se denomina enfermedad localizada (estadios I y II). Con frecuencia también se utiliza la radioterapia en personas con enfermedad localizada. Sin embargo, la mayoría de los pacientes con LNH indolente presentan enfermedad en estadio III o IV en el momento del diagnóstico. Existen muchos tratamientos efectivos para estos estadios de LNH indolente, pero es posible que reaparezca meses o años después de que el tratamiento haya finalizado y se requiera más tratamiento.
LNH agresivo
Estos tipos de linfoma pueden desarrollarse rápidamente y el tratamiento, generalmente, se inicia en cuestión de semanas del diagnóstico. Los linfomas agresivos generalmente requieren una quimioterapia más intensiva. El médico podría recomendar agregar radioterapia para tratar la enfermedad en estadio I o II, o para tratar el linfoma cuando la zona de la enfermedad es grande, algo que a veces se denomina enfermedad “voluminosa”. Varias formas de linfoma agresivo se pueden curar con un tratamiento efectivo.
Subtipos de linfoma de células B
Linfoma B difuso de células grandes (LBDCG). Aproximadamente 2 de cada 3 personas con este linfoma agresivo se curan con quimioterapia combinada con el anticuerpo monoclonal rituximab. Hay varios subtipos de DLBCL, algunos de los cuales se enumeran a continuación, con diferentes pronósticos y enfoques terapéuticos.
-
Quimioterapia
-
Radioterapia, especialmente para el linfoma en un área limitada o en un lugar voluminoso de la enfermedad
-
Anticuerpos monoclonales, como rituximab, polatuzumab o tafasitamab-cxix
-
Terapia de células T CAR
-
Otros tratamientos dirigidos
Linfoma folicular. El linfoma folicular en estadio I inicial al estadio II puede curarse con radioterapia. El trasplante de médula ósea/células madre puede curar la enfermedad en los casos en los que el linfoma reaparece después de la quimioterapia inicial, y también en algunas recidivas posteriores. Si el linfoma folicular se transforma en LBDCG, generalmente se trata de la misma manera que el LBDCG.
-
Espera vigilante, para el linfoma con una baja carga tumoral y sin síntomas
-
Terapia con anticuerpos monoclonales, para el linfoma avanzado con baja carga tumoral
-
Quimioterapia
-
Terapia dirigida con un inhibidor de las cinasas, anticuerpo monoclonal o lenalidomide
-
Inmunoterapia con terapia de células T CAR
-
Trasplante de médula ósea/células madre
Linfoma de células del manto (actualizado 02/2023). En pacientes menores de 70 años, que son sanos por lo demás, altas dosis de quimioterapia y autotrasplante de médula ósea, a menudo logran la remisión más prolongada, y pueden recibir terapia de mantenimiento. En pacientes mayores o que no pueden recibir autotrasplantes de médula ósea, el enfoque del tratamiento estándar es la terapia de mantenimiento con rituximab.
-
Quimioterapia
-
Anticuerpo monoclonal, como rituximab
-
Trasplante de médula ósea/células madre
-
Terapia de mantenimiento con rituximab después del tratamiento inicial
-
Inhibidores de la cinasa, como acalabrutinib, ibrutinib, zanubrutinib, o pirtobrutinib
-
Fármaco inmunomodulador, como lenalidomide
-
Terapia de células T CAR, con brexucabtagén autoleucel
Linfoma linfocítico pequeño (actualizado 01/2023). Las personas con linfoma linfocítico pequeño/leucemia linfocítica crónica pueden no requerir tratamiento inmediato.
-
Espera vigilante
-
Inhibidores de la cinasa, como acalabrutinib, ibrutinib, o zanubrutinib
-
Anticuerpos monoclonales, como obinutuzumab, rituximab o venetoclax
-
Quimioterapia
Linfoma doble hit/triple hit. Este es un subtipo de LBDCG. Actualmente no existe ningún régimen de tratamiento preferido para este tipo de linfoma agresivo que se haya confirmado en ensayos clínicos.
Linfoma mediastínico primario de células B grandes. Casi siempre, los médicos tratan este subtipo de LBDCG con quimioterapia combinada más el anticuerpo monoclonal rituximab. Un linfoma estrechamente relacionado llamado linfoma mediastínico de la zona gris también se trata de forma similar a la del linfoma mediastínico primario de células B grandes.
-
Quimioterapia
-
Anticuerpo monoclonal, como rituximab
-
Radioterapia
-
Inmunoterapia con terapia de células T CAR o el inhibidor del punto de control pembrolizumab
Linfoma B esplénico de la zona marginal. Debido a que este tipo de linfoma indolente suele ser de crecimiento lento, el enfoque de tratamiento inicial a menudo es la espera vigilante.
Linfoma B de la zona marginal extraganglionar del tejido linfoide asociado a mucosa (linfoma MALT).
-
Radioterapia para la enfermedad que solo afecta a 1 órgano o sitio
-
Anticuerpo monoclonal, como rituximab
-
Quimioterapia
-
Antibióticos para el MALT gástrico causado por la bacteria Helicobacter pylori
Linfoma ganglionar de zona marginal de células B. En general, los médicos tratan este subtipo de linfoma de manera similar al linfoma folicular (consulte más arriba).
Linfoma linfoplasmacítico (macroglobulinemia de Waldenstrom).
Obtenga más información sobre el tratamiento del linfoma linfoplasmocítico y la macroglobulinemia de Waldenstrom (en inglés).
Linfoma de Burkitt/Leucemia de células de Burkitt. El linfoma de Burkitt suele ser curable. Debido a que progresa y se extiende rápidamente, necesita tratamiento inmediato.
-
La quimioterapia más rituximab, cuando se administra durante varios días y se administra de la manera acostumbrada en un hospital durante al menos el ciclo de tratamiento inicial, puede provocar remisión a largo plazo en más del 80% de los pacientes
Subtipos de linfomas de células T y de células NK
Linfoma anaplásico de células grandes, tipo cutáneo primario.
Linfoma anaplásico de células grandes, tipo sistémico.
Linfoma anaplásico de células grandes asociado al implante mamario.
Linfoma de células T periféricas, sin otra especificación diferente.
Linfoma angioinmunoblástico de células T.
Linfoma/leucemia de células T del adulto (virus linfotrópico de células T humanas tipo I positivo).
-
Inmunoterapia con interferón
-
Zidovudina (Retrovir), un fármaco antiviral utilizado para tratar el virus de la inmunodeficiencia humana (VIH)
-
Quimioterapia
-
Trasplante de médula ósea/células madre
Linfoma extraganglionar de células T/NK, tipo nasal. La radioterapia combinada con quimioterapia es parte importante del tratamiento de la enfermedad que afecta la zona nasal o de los senos paranasales.
Linfoma de células T asociado a enteropatía.
Linfoma hepatoesplénico de células T.
Linfoma cutáneo primario de células T gamma/delta. Se trata de una enfermedad agresiva tratada de forma similar al linfoma hepatoesplénico de células T.
Linfoma de células T tipo paniculitis subcutánea. Esta enfermedad a menudo sigue un curso indolente.
-
Medicamentos inmunosupresores, como metotrexato (múltiples marcas) o ciclosporina (múltiples marcas)
-
Quimioterapia
-
Trasplante de médula ósea/células madre
Micosis fungoide. La micosis fungoide normalmente no se puede curar, pero a menudo es manejable. En algunos centros, los oncólogos médicos coordinan la atención con dermatólogos y oncólogos radioterapeutas para tratar la enfermedad y sus síntomas relacionados, que incluyen erupción cutánea y picazón.
-
Medicamentos tópicos
-
Radioterapia
-
Exposición controlada a luz ultravioleta o radioterapia
-
Quimioterapia
-
Terapia dirigida
-
Inmunoterapia
-
Anticuerpos monoclonales, como brentuximab vedotina y mogamulizumab (Poteligeo)
Remisión y la probabilidad de recurrencia
Una remisión completa se produce cuando el linfoma no puede detectarse en el cuerpo y no hay síntomas. Esto también puede denominarse “sin evidencia de enfermedad”. La remisión parcial se produce cuando el linfoma ha tenido una regresión de más del 50% en comparación con su estado anterior al tratamiento, pero de todas maneras se puede detectar.
Una remisión puede ser temporal o permanente. Esta incertidumbre hace que a muchas personas les preocupe que el cáncer regrese. Aunque muchas remisiones son permanentes, es importante hablar con su médico sobre la posibilidad de que la enfermedad regrese. Comprender su riesgo de recurrencia y las opciones de tratamiento puede ayudar a que usted se sienta más preparado si, en efecto, el linfoma regresa. Obtenga más información sobre cómo sobrellevar el temor a la recurrencia.
Tal como se explica en la sección Estadios, si el cáncer regresa después del tratamiento original, recibe el nombre de cáncer recurrente. El cáncer puede reaparecer en el mismo lugar (lo cual se denomina recurrencia local), en las cercanías (recurrencia regional) o en otro lugar (recurrencia a distancia).
Cuando esto sucede, comenzará un nuevo ciclo de pruebas para obtener la mayor cantidad de información posible sobre la recurrencia. En la mayoría de los casos, se necesita otra biopsia de tejido para comprobar que el linfoma no haya cambiado ni se haya convertido en un subtipo más agresivo. Después de realizadas estas pruebas, usted y su médico hablarán sobre sus opciones de tratamiento.
El tratamiento del LNH recurrente depende de 3 factores:
-
Dónde se encuentra el cáncer y si se ha convertido en un subtipo más agresivo
-
Los tipos de tratamiento administrados previamente
-
La salud general del paciente
A menudo, el plan de tratamiento incluirá los tratamientos descritos anteriormente, como quimioterapia, radioterapia, terapia dirigida, inmunoterapia o trasplante de células madre. Sin embargo, quizás se combinen de un modo distinto o se administren con un ritmo distinto. Su médico puede sugerir ensayos clínicos que estén estudiando métodos nuevos para tratar este tipo de cáncer recurrente. Cualquiera que sea el plan de tratamiento que usted elija, los cuidados paliativos serán importantes para aliviar los síntomas y los efectos secundarios.
Con frecuencia, las personas con cáncer recurrente experimentan emociones como incredulidad o temor. Se alienta a los pacientes a que hablen con el equipo de atención médica respecto a estos sentimientos y que consulten sobre servicios de apoyo que los ayuden a sobrellevar la situación. Obtenga más información sobre cómo afrontar la recurrencia del cáncer.
LNH progresivo
Es posible que algunos pacientes con LNH no experimenten una remisión completa y presenten pequeñas cantidades de enfermedad residual estable. O bien, estos presentarán una enfermedad residual que crece de forma activa a pesar del tratamiento. El LNH indolente pueden quedar en observación, o espera vigilante, durante un tiempo o recibir tratamiento con terapia dirigida u otros medicamentos. También podría considerarse la radioterapia local. Estos pacientes pueden experimentar pausas en el tratamiento, algunas pueden durar años. Si el linfoma comienza a crecer o a diseminarse, lo que se conoce como progresión de la enfermedad, el tratamiento activo comenzará nuevamente.
Es importante comprender que la remisión no siempre es posible en algunos tipos de linfomas indolentes. Sin embargo, se puede controlar con seguridad a los pacientes, incluso si existen rastros de la enfermedad. Esto es posible siempre que no existan síntomas y el linfoma no haya afectado los recuentos sanguíneos u otros órganos.
Si hay enfermedad residual que crece a pesar del tratamiento activo, se denomina "LNH refractario", consulte a continuación.
LNH refractario
Si los tratamientos estándar dejan de ser eficaces en el tratamiento del LNH o el linfoma vuelve a aparecer dentro de los 6 meses posteriores al tratamiento estándar, se denomina LNH refractario. Se alienta a los pacientes con este diagnóstico a hablar con médicos expertos en linfomas para analizar las opciones respecto del mejor plan de tratamiento. Obtenga más información sobre la búsqueda de una segunda opinión antes de comenzar el tratamiento, a fin de estar tranquilo con el plan de tratamiento elegido. Este análisis puede incluir ensayos clínicos.
Las opciones de tratamiento para el LNH refractario dependen de 4 factores:
-
Dónde se encuentra el cáncer
-
El subtipo de linfoma
-
El tipo de tratamiento administrado previamente
-
La salud general del paciente
Es posible que el médico sugiera quimioterapia, inmunoterapia, trasplante de células madre o el ingreso a un ensayo clínico. Los cuidados paliativos también serán importantes para ayudar a aliviar los síntomas y los efectos secundarios.
Para la mayoría de los pacientes, recibir un diagnóstico de LNH refractario es muy estresante y, a veces, difícil de sobrellevar. Se recomienda que pacientes y familiares hablen acerca de cómo se están sintiendo con los médicos, el personal de enfermería, los trabajadores sociales u otros integrantes del equipo de atención médica. También puede ser útil hablar con otros pacientes, incluso a través de un grupo de apoyo u otro programa de apoyo de pares.
Si el tratamiento no funciona
Recuperarse del LNH no siempre es posible. Si el cáncer no se puede curar o controlar, se puede denominar cáncer avanzado o terminal.
Este diagnóstico es estresante y, para muchas personas, hablar sobre el cáncer avanzado resulta difícil. Sin embargo, las personas con LNH avanzado, especialmente las que tienen linfomas indolentes, pueden continuar viviendo un largo tiempo después de haber recibido el diagnóstico de cáncer avanzado. Es importante que mantenga conversaciones abiertas y sinceras con su médico y el equipo de atención médica, a fin de expresar sus sentimientos, preferencias e inquietudes. Muchos integrantes de equipos tienen habilidades especiales, experiencia y conocimientos para brindar apoyo a las pacientes y sus familiares. Asegurarse de que una persona esté físicamente cómoda y que no sienta dolor es extremadamente importante.
Es posible que los pacientes con cáncer avanzado y con una expectativa de vida inferior a 6 meses quieran considerar un tipo de cuidados paliativos denominado cuidados para enfermos terminales. Los cuidados para enfermos terminales están pensados para proporcionar la mejor calidad de vida posible para las personas que están cerca de la etapa final de la vida. Es recomendable que usted y su familia hablen con el equipo de atención médica respecto a las opciones de cuidados para enfermos terminales, que incluyen cuidados domiciliarios para enfermos terminales, cuidados en un hospital de cuidados paliativos u otros lugares de atención médica. El cuidado de enfermería y los equipos especiales pueden hacer que permanecer en el hogar sea una opción factible para muchas familias. Obtenga más información sobre la planificación de la atención del cáncer avanzado.
Después de la muerte de un ser querido, muchas personas necesitan apoyo para ayudarlas a sobrellevar la pérdida. Obtenga más información sobre sufrimiento y pérdida.
La siguiente sección de esta guía es Acerca de los ensayos clínicos. Ofrece más información sobre los estudios de investigación que se centran en buscar mejores maneras de atender a las personas con cáncer. Puede usar el menú para elegir una sección diferente para leer en esta guía.